Ведение физиологического послеродового периода
В послеродовом периоде постепенно исчезают вызванные беременностью изменения во всем организме женщины и, в частности, в ее половом аппарате. Состояние здоровья родильницы, ее устойчивость к возможной инфекции, нормальное течение процессов обратного развития матки и новой важной функции – лактации – в большой мере зависят от правильного гигиенического режима в послеродовом периоде.
Туалет наружных половых органов
В уходе за родильницей весьма существенное значение имеет ежедневный туалет наружных половых органов, или так называемая уборка.
В подавляющем большинстве акушерских стационаров принят наиболее асептический «пинцетный» способ уборки родильниц. Рекомендуют влажную уборку с применением слабых дезинфицирующих растворов для обмывания наружных половых органов и окружающих частей тела.
Для уборки применяют различные антисептические растворы: марганцовокислого калия (1:4000), фурацилина (1:5000), 2% лизола, 1% хлорамина; используют также 0,5% нашатырный спирт, физиологический раствор поваренной соли и пр. При нормальном течении послеродового периода особенно желательно применять 0,5% раствор нашатырного спирта, который, совершенно не раздражая кожу, очень легко отмывает засохшие на коже выделения и кровь. При гнойных выделениях, расхождениях швов предпочитают один из перечисленных антисептиков.
Если имеются выделения с запахом, следует применять раствор марганцовокислого калия (1:4000), обладающий хорошими дезодорирующими свойствами.
При значительном раздражении кожи наружных половых органов и внутренних поверхностей бедер (что особенно часто наблюдается у полных женщин) хороший эффект оказывает настой ромашки (полную столовую лонжу сухой ромашки заварить в 200 мл кипятка, процедить и добавить до 1 л кипяченой воды).
Обсушив после этого кожу внутренних поверхностей бедер и паховые складки, следует смазать их 0,25% раствором ляписа, или 10 /о сульфатиазоловой мазью, или синтомициновой эмульсией. В подобных случаях необходимо исследовать влагалищную флору па наличие гонококка и трихомонады и при положительном результате применить соответствующее лечение.
Уборку родильниц производят следующим образом. Акушерка или палатная сестра вымывает руки так же, как и перед приемом родов и надевает стерильные резиновые перчатки. Столик (на колесах) накрывают стерильной пеленкой, на которую выкладывают 10–15 прокипяченных корнцангов или длинных зажимов. Здесь же размещают прокипяченный лоток с ватными шариками средней величины, стопку стерильных подстилок, стаканчик с 5% йодной настойкой, несколько прокипяченных пинцетов, достаточное количество простерилизованных деревянных палочек с ватой («помазки») и прокипяченную кружку Эсмарха с резиновой трубкой (без наконечника) или кувшин с дезинфицирующим раствором. Все заготовленное покрывают сверху стерильной пеленкой, и санитарка вкатывает столик в палату.
В уборке участвуют акушерка (сестра) и две (в случае невозможности – одна) санитарка. Одна санитарка убирает грязную подстилку и подставляет (а затем убирает) судно; другая из переданной ей акушеркой кружки (или кувшина) с дезинфицирующим раствором орошает лобок, наружные половые органы и внутренние поверхности бедер роженицы, не прикасаясь к ним. Раствор должен орошать половые органы сверху вниз, не затекая во влагалище. Акушерка захватывает стерильным корнцангом комок ваты и под непрерывной струей раствора осторожно очищает половые органы и соседние участки кожи от присохших сгустков и лохий. Очистку ведут в стороны от входа во влагалище сверху вниз; далее переходят на бедра и ягодицы и заканчивают промежностью.
Не следует разводить половые губы, нужно избегать также сколько-нибудь значительного трения, чтобы не нарушить целости покровов и не повредить заживающие разрывы, трещины и ссадины. После обмывания половые органы обязательно просушивают комками сухой ваты или марлевыми салфетками. Швы на промежности, видимые снаружи трещины, ссадины слизистой смазывают один раз в сутки 2% йодной настойкой. Наконец, предложив родильнице высоко поднять таз, санитарка убирает судно, а акушерка быстро подстилает стерильную подстилку, захваченную за уголки двумя пинцетами.
Таким образом, акушерка во время всей уборки не прикасается руками к роженице. Помыв руки (перчатки) дезинфицирующим раствором или спиртом, акушерка вместе с санитарками переходит к следующей родильнице.
Уборку, как правило, производят два раза в день. У родильниц с обильными выделениями, раздражающими кожу наружных половых органов и бедер, следует проводить дополнительно одну-две уборки в день.
Врач во время обхода должен указывать акушерке родильниц, которым уборку следует производить после всех: это родильницы с подозрением на начинающуюся инфекцию, с небольшой субфебрильной температурой и невыясненным диагнозом, с грязными выделениями. Разумеется, при сохранении, а тем более при усилении и развитии этих явлений, родильницу не позже следующих суток (после очередного обхода врача) переводят во второе (обсервационное) или даже изоляционное отделение.
Рекомендуемые многими авторами стерильные марлевые закладки, которыми прикрывают наружные половые органы и промежность после уборки, можно применять лишь в том случае, если имеется возможность очень часто их менять. В противном случае закладки бесполезны и даже вредны, так как превращаются в своего рода компрессы из лохий; лучше не препятствовать свободному стоку выделений из влагалища на подстилку, нужно лишь часто менять последнюю.
Уход за швами промежности и слизистой влагалища сводится к тому, чтобы содержать их сухими и, как указано выше, смазывать один раз в сутки 2% йодной настойкой.
При появлении покраснения в окружности швов на промежности, а тем более налетов на швах, последние следует немедленно снять, и образовавшиеся язвы лечить антисептическими веществами. Хорошим средством для этого мы считаем 10% (насыщенный) горячий (40°) раствор марганцовокислого калия, оказывающий положительный эффект за счет кислорода, который выделяется при соприкосновении раствора с белками тканей. Благоприятный результат дает также применение 0,05% раствора грамицидина С, спиртового раствора 1 : 5000 фурацилина. Марлевые салфеточки или полоски, обильно смоченные указанным раствором, необходимо часто менять или смачивать из пипетки тем же раствором, чтобы избежать быстрого их высыхания. Накладывать салфетки следует ежедневно 3 раза на 1,5–2 ч.
Повышение температуры родильниц
При обнаружении покраснения, а тем более нагноения вокруг швов или появления язв, родильницу следует немедленно перевести во второе отделение. Как правило, переводить родильниц во второе отделение необходимо при первых же признаках инфекции.
Как известно, одним из важнейших признаков развития инфекции является повышение температуры. Однако необходимо помнить, что в послеродовом периоде наблюдаются два «физиологических» повышения температуры, которые нельзя относить за счет развития инфекции, если другие признаки последней отсутствуют. Первое из этих повышений можно назвать «чисто физиологическим»: оно наблюдается в течение первых суток, чаще первых 12 ч после родов, и объясняется перенапряжением в родах вегетативного отдела центральной нервной системы и некоторого нарушения механизмов теплорегуляции организма родильниц. Второе повышение температуры – на 3–4-й день послеродового периода – объясняется тем, что именно к этому сроку микроорганизмы из влагалища проникают в матку, в которой процессы регенерации слизистой оболочки далеко еще не закончены. Защитная реакция против внедрения микроорганизмов в ткани и выражается, в частности, кратковременным однократным повышением температуры.
Из сказанного следует, что второе «физиологическое» повышение температуры уже, по существу, близко к патологии, поскольку речь идет об инфицировании матки. Однако если это повышение температуры непродолжительное, однократное, не превышает 37,5° и не отражается на состоянии пульса и общем самочувствии родильницы, его принято считать физиологическим.
О возможности этих двух физиологических повышений температуры необходимо помнить при определении показаний к переводу той или иной родильницы во второе акушерское отделение.
Однократное повышение температуры до 38° и выше по истечении полных суток после родов, двукратное повышение температуры до 37,6–38° или двухдневная субфебрильная температура, грязные выделения с гнилостным запахом даже при нормальной температуре, налеты на швах или послеродовые язвы, замедленное обратное развитие матки с субфебрильной температурой, не говоря уже о других явных признаках начинающегося эндометрита, требуют немедленного перевода родильницы во второе отделение. После нормальных родов уже через 3–4, а при наличии швов – через 8–12 ч можно разрешить родильнице повернуться на бок. Но это не значит, что нужно непременно заставлять родильниц поворачиваться: если они не хотят повернуться из боязни, настаивать не следует, отложив это на более поздний срок. Родильницу со швами на промежности следует предупредить о необходимости при поворачивании на бок держать бедра сомкнутыми.
При разрыве третьей степени родильница должна оставаться в положении на спине в течение 2–3 сут и в дальнейшем поворачиваться осторожно.
Как чрезмерно раннее вставание, так и слишком длительное удерживание совершенно здоровой родильницы в постели одинаково вредно. Можно разрешить родильнице при нормальной температуре, отсутствии швов и хорошем общем самочувствии на 2-й день сидеть, на 3-й – ходить. При наличии швов все эти сроки отодвигаются: швы снимают на 6-й день, и только через сутки после этого можно разрешить родильнице вставать, немного ходить и меньше сидеть.
Относительно раннее вставание несомненно способствует более быстрому и совершенному течению процессов обратного развития в организме родильницы, а также улучшению кровообращения, дыхания, регуляции функции кишечника, мочевого пузыря и повышению общего тонуса.
Послеродовая гимнастика
Еще в большей мере процессу инволюции способствует послеродовая гимнастика, которую со здоровыми женщинами можно проводить уже со 2-го дня после нормальных родов. Гимнастика, оказывая благотворное влияние на нервную систему, повышает общий тонус организма родильницы, укрепляя мускулатуру брюшной стенки и тазового дна.
После родов внутрибрюшное давление резко уменьшается, мышцы брюшного пресса и тазового дна остаются долгое время перерастянутыми, их первоначальная упругость восстанавливается очень медленно. Результатом этого является венозный застой в брюшной и тазовой полостях. Далее, за время беременности у женщины устанавливается в основном грудной тип дыхания и почти исключается диафрагмальное дыхание вследствие заполнения брюшной полости большой маткой и значительного оттеснения диафрагмы кверху. Между тем именно диафрагмальное дыхание играет важнейшую роль в устранении венозного застоя в брюшной и тазовой полостях, в увеличении дыхательных экскурсий легких, а в связи с этим в улучшении кровообращения и насыщении кислородом крови родильницы. Кроме того, сокращения освобожденной из вынужденного положения диафрагмы и правильное диафрагмальное дыхание благоприятно влияют на функции мочевого пузыря и кишечника.
Из изложенного понятно, какими должны быть послеродовые гимнастические упражнения и характер их. Прежде всего это должны быть дыхательные упражнения в целях усиления и развития правильного диафрагмального дыхания; во-вторых, необходимы упражнения для укрепления мышц брюшного пресса и, в-третьих, для мышц тазового дна. Обычно эти три типа упражнений комбинируют.
В первые дни родильница выполняет гимнастические упражнения лежа в постели; они должны быть несложными и неутомительными.
Можно рекомендовать следующие упражнения:
- Лежа без подушки с умеренно согнутыми в коленях ногами (стопы стоят на кровати), руки сложены на груди. Медленно отводя вверх и назад руки, выпрямить на кровати ноги – глубокий вдох (рис. 23, а). Затем руки сложить на груди, ноги согнуть в коленях и привести к животу – выдох (дыхательное упражнение).
- Лежа без подушки со сдвинутыми и вытянутыми ногами и свободно лежащими вдоль туловища руками, сделать глубокий вдох (по брюшному типу) и медленно без помощи рук перейти в сидячее положение, постепенно делая выдох (рис. 23, б); затем так же медленно и без помощи рук возвратиться в исходное положение, делая снова глубокий вдох (упражнение для диафрагмы и мышц брюшного пресса).
- Лежа на спине, согнуть ноги в коленях, плотно прижать, в то время как сестра, ведущая занятия, пытается их развести (рис. 23, в); и, наоборот, родильница стремится максимально развести согнутые в коленях ноги, а сестра препятствует этому движению, сближая колени родильницы (упражнение для мышц тазового дна).
- Лежа на спине, согнуть ноги в коленях и приподнять таз. Удержаться полминуты в таком положении (рис. 23, г), втянув anus, затем принять исходное положение (упражнение для мышц тазового дна). Когда родильница начинает вставать, к описанным упражнениям следует добавить следующие два.
- Перекрестив ноги (рис. 23, д), сделать вдох, и, не меняя положения ног, подняться на носки, причем плотно прижать бедра и втянуть anus. После этого сделать выдох и возвратиться к исходному положению.
- Слегка раздвинув ноги, положить руки на бедра. Сделать наклон таза вперед до угла 90° при выпрямленных ногах – выдох; затем следует обратное движение, наклон таза назад, насколько возможно – вдох (упражнение для брюшных и спинных мышц).
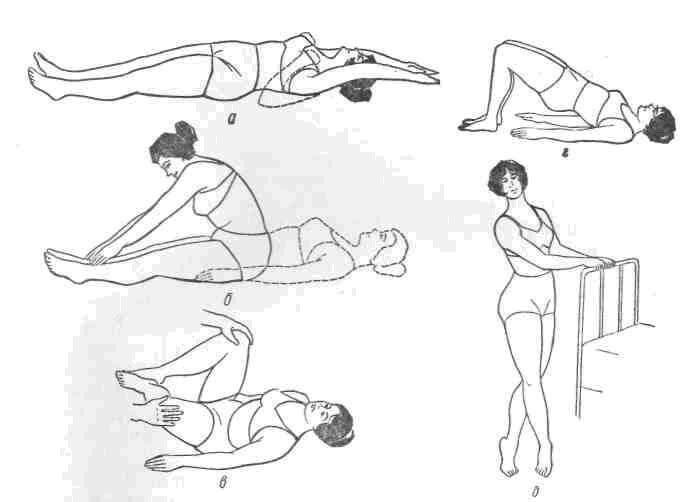
Рис. 23. Гимнастические упражнения для родильниц.
Помимо улучшения общего состояния родильниц, под влиянием гимнастических упражнений улучшаются сон, аппетит, лактация. Установлены также объективные критерии благоприятного влияния послеродовой гимнастики на организм: увеличивается пульсовое давление, что свидетельствует об увеличении систолического объема сердца; ускоряется ток крови; увеличивается движущая сила крови; исчезают явления венозного застоя; улучшается капилляроскопическая картина (розовая окраска фона, ясные очертания капилляров, отсутствие в них явлений стаза и пр.); нарастает число эритроцитов и процент гемоглобина; улучшаются показатели дыхательной пробы (возможность задержки дыхания на вдохе свыше 30 с).
Таким образом, гимнастические упражнения в послеродовом периоде должны быть обязательными в системе мероприятий по уходу за родильницей во время пребывания ее в акушерском учреждении. Следует также рекомендовать родильнице дальнейшее самостоятельное выполнение их дома после выписки из акушерского стационара.
Задержки мочеиспускания
В первые дни после родов, особенно длительных или сопровождавшихся оперативным вмешательством, у родильниц нередко наблюдается задержка мочеиспускания; кишечник также не всегда опорожняется самостоятельно. Оба явления зависят, по-видимому, от некоторого перевозбуждения симпатической иннервации кишечника и жома мочевого пузыря; в первом случае наступает расслабление, гипотония кишечника, во втором – спастическое состояние жома мочевого пузыря.
Для лечения задержки мочеиспускания сначала применяют обычные средства: словесное воздействие (убеждение), тепло на низ живота, нагретое судно (налить теплую воду), орошение наружных половых органов теплой водой. При безрезультатности этих мероприятий вводят под кожу 2 мл 25% магния сульфата, угнетающего симпатическую иннервацию жома мочевого пузыря. Одновременно следует дать внутрь две столовые ложки 20% раствора уксуснокислого калия (Liq. Kalii acetici 20,0, Aq. destffl. 100,0), возбуждающего детрузор мочевого пузыря. В случае необходимости через час оба препарата можно ввести повторно. Еще более эффективно действует подкожная инъекция карбахолина (0,25–0,5 мл раствора 1:2000). К катетеризации следует прибегать в исключительных случаях. После выпускания мочи рекомендуется через тот же катетер ввести в мочевой пузырь с целью профилактики цистита 8–10 мл 1% раствора колларгола или такое же количество риванола 1 : 1000.
Действие кишечника у родильницы необходимо вызвать на 3-й день после родов с помощью обычной клизмы из кипяченой воды комнатной температуры. Если к этому времени отмечается значительное нагрубание грудных желез вследствие прилива молока, вместо клизмы назначают слабительное (30 г магния сульфата на стакан воды). В тех случаях, когда в целях профилактики инфекции родильница принимала большие дозы сульфаниламидов, вместо магния сульфата (несовместимые лекарственные средства!) следует дать касторовое масло.
Нередко у родильниц, особенно у повторнородящих, наблюдаются болезненные сокращения матки – схватки, особенно при кормлении ребенка грудью. Лучшими средствами в этих случаях являются платифиллин 0,005 г по 1 порошку 2–3 раза в день, экстракт белладонны (0,02), промедол внутрь по 0,25 г или под кожу 1 мл 2% раствора, беллоид в драже по 0,12 г 2 раза в день. Обратное развитие матки определяется ежедневной пальпацией и измерением ширины и высоты стояния дна ее (обязательно при опорожненном мочевом пузыре) над симфизом. При недостаточном обратном развитии и обильных кровянистых выделениях в первые 4 дня после родов назначают лед на живот, впрыскивание питуитрина, хинин; начиная с 5-го дня, можно давать препараты спорыньи, применение которых в первые дни после родов нежелательно, так как они нередко вызывают спазм круговых мышц шейки матки, способствуя тем самым задержке выделений.
Не следует забывать, что замедленное обратное развитие матки и задержка выделений зависят иногда от запрокидывания большой и тяжелой гипотонической послеродовой матки кзади. Достаточно бывает приподнять матку рукой через брюшную стенку или полежать родильнице, по назначению врача, 2–3 раза в день на животе по 10–15 мин, как появляются обильные выделения; матка при этом хорошо сокращается. Нужно также иметь в виду, что иногда при недостаточной инволюции матки она при наружном исследовании может определяться на уровне лона вследствие резкой гиперантефлексии, что симулирует нормальный ход инволюции. При влагалищном исследовании выявляется эта ошибка. Следует придерживаться правила: накануне дня выписки производить влагалищное исследование.
Состояние молочных желез и сосков у родильниц и уход за ними
Большое значение имеет состояние молочных желез и сосков у родильниц и уход за ними. Необходимо прилагать все усилия к тому, чтобы процесс грудного вскармливания протекал без всяких затруднений.
Практически это требование сводится, в основном, к профилактике, а в случае необходимости – к раннему правильному лечению: а) трещин сосков; б) чрезмерного нагрубания молочных желез; в) пониженной функции их; г) мастита.
Наиболее действенной оказывается профилактика всех заболеваний и нарушений функции молочных желез еще в дородовом периоде, лучше – с самого начала беременности по указанию врача женской консультации.
При поступлении роженицы в стационар, а затем после родов, перед переводом ее в послеродовую палату, следует обрабатывать молочные железы женщины 70% спиртом, а соски обтирать спирт-глицерином. Тотчас после родов женщине надевают свежевыглаженный, а еще лучше предварительно простерилизованный лифчик, не стесняющий молочных желез, но высоко поддерживающий их. В дальнейшем обтирают молочные железы спиртом ежедневно 1 раз в сутки. Лифчик сменяют 2 раза в сутки.
Соски после кормления обрабатывают ватным шариком (отдельным для каждого соска), смоченным раствором грамицидина (0,05%), риванола (1 : 1000) или фурацилина (1 : 4200).
Перед каждым кормлением родильницы обязательно моют руки с мылом.
Два раза в день, в промежутках между кормлениями ребенка, родильницам следует рекомендовать снимать лифчик и лежать 10-15 мин с открытой грудью. Особенно полезно действие воздуха на грудь (соски) тотчас после проветривания палаты и в период облучения ее кварцевой лампой.
Необходимо запретить родильницам излишне часто и слишком энергично сцеживать молоко, что нередко приводит к травматизации молочной железы, инфицированию соска и, как следствие – к маститу. Сцеживание излишков молока, несомненно, полезное мероприятие лишь тогда, когда оно производится правильно, при наличии необходимых показаний и противопоказаний. Это значит, что родильницы не должны сами, без назначения врача и без предварительного обучения акушеркой или сестрой, сцеживать молоко. Вообще молоко рекомендуют сцеживать:
- не ранее чем через 2 сут после родов;
- лишь при действительном наличии излишков молока, не высасываемых ребенком;
- при отсутствии болезненности, инфильтрации, покраснения молочной железы.
При наличии трещин сосков следует предпочесть ручной способ сцеживания. Если же трещин нет или они незначительны, родильницы пользуются молокоотсосом, который перед каждым сцеживанием необходимо тщательно мыть и кипятить. При трещинах сосков широко используют стеклянные накладки на сосок; их дезинфицируют так же, как и молокоотсос.
Для лечения трещин сосков можно рекомендовать прикладывание 5% преднизолоновой мази или 1% риваноловой мази (Rivanoli 0,1, Lanolini, Vaselini albi aa 5,0), или синтомициновой эмульсии, компрессы с грамицидином С (0,05%) и другими антибиотиками.
Лечение трещин сосков грамицидином проводят по следующей методике. 2% спиртовой раствор грамицидина С разводят дистиллированной или кипяченой водой в соотношении 1 : 40, получая таким образом 0,05% раствор. Тотчас после кормления на соски накладывают в пять слоев марлевые салфеточки, обильно пропитанные указанным раствором. Салфеточки нужно либо часто менять, либо время от времени смачивать их из пипетки, не снимая с сосков, тем же раствором. Салфеточки остаются на сосках в течение 1 или 1,5 ч. Затем их снимают, и молочные железы подвергают действию окружающего воздуха до следующего кормления. Лечение повторяют после каждого кормления, за исключением ночного времени.
По данным К. Н. Цуцульковской, ценность метода заключается в том, что он оказывается весьма действенным при наиболее тяжелых, чрезвычайно трудно поддающихся излечению, язвенных формах трещин сосков. Хорошие результаты дает лечение трещин сосков галаскорбином. Галаскорбин состоит из натриевых и калиевых солей аскорбиновой и галловой кислот и является мощным биологическим стимулятором, обладающим С- и Р-витаминной активностью. Он в высокой степени способствует активации окислительно-восстановительных процессов и заживлению ран. По Т. М. Николаевой, наиболее эффективный метод лечения трещин сосков – местное применение галаскорбина в виде порошка. Болеутоляющий эффект наступает уже в первые 6–12 ч после начала лечения. Заживление трещин наблюдалось у 98,2% женщин в течение от 1 до 5 сут в зависимости от степени повреждения сосков.
Лечение галаскорбином применяют одновременно с ультрафиолетовым облучением и аэрацией сосков при регулярном прикладывании ребенка к груди. Рекомендуется также использовать 1% раствор метиленового синего в 60% спирте.
При чрезмерном нагрубании молочных желез вследствие быстрого прилива молока однократно назначают внутрь слабительную соль (магния сульфат – 30 г) или тиреоидин (0,1 г 3 раза в день), тугое бинтование груди и ограничение питья; в трудно излечимых случаях – повязку из камфорного масла и камфору внутрь (Camphorae tritae 0,2 г 3 раза), внутримышечные инъекции фолликулина (40 000–60 000 ед. в день).
При пониженной функции молочных желез следует рекомендовать обильное питье (чай, молоко), облучение молочных желез небольшими (субэритемными) дозами ультрафиолетовых лучей (кварцевая лампа), подкожные инъекции прокипяченного коровьего или женского молока (1–2 мл ежедневно), малые дозы фолликулина (500–100 ед.) внутримышечно 2–3 дня подряд, назначение пролактина.
Профилактика мастита, помимо рекомендованных выше общих мероприятий, заключается в лечении самых ранних стадий этого заболевания, то есть при первых признаках болезненности, инфильтрации, покраснения кожи (лимфангоит) молочных желез с повышением или без повышения температуры. В этих случаях необходимо: высоко подбинтовать больную железу, выключить ее на сутки из кормления, поверх повязки положить мешок со льдом, дать слабительное, после действия которого назначить этазол или сульфадимезин по 1 г через 4 ч. При большом приливе молока рекомендуется, кроме того, внутрь йодистый калий (2% раствор по столовой ложке 3 раза в день), применение эритемной дозы ультрафиолетовых лучей (кварцевая лампа).
Одновременно с этими мероприятими можно применять антибиотики широкого спектра действия: эритромицин, мономицин, тетрациклин и др.; при серозном мастите – новокаиновую блокаду с одним из антибиотиков.
Питание родильниц
Питание родильниц в первые 2 сут после родов должно быть ограничено легко усвояемыми и достаточно питательными блюдами: сладкий чай, кофе, варенье, не слишком свежий белый хлеб или сухари, творог, сливочное масло, сметана, простокваша, компот, кисель, овощной суп, салаты, молочные каши, творожники, овощные котлеты. Со 2-го дня можно добавить мясные паровые котлеты, вареное мясо, ветчину, С 3-х суток, после действия кишечника, родильнице можно разрешать есть все, что она хочет и к чему привыкла, за исключением острых блюд, консервов, колбас, сала и пр. Количество жидкости регулируется в зависимости от количества молока у родильницы.
Совершенно необходимо вводить в рацион родильницы достаточное количество витаминов. Здоровой родильнице с первого же дня послеродового периода вводят с пищей и в виде препаратов витамины A, B1 и С примерно в следующих суточных количествах: витамина А – до 50 000 ME, витамина Bi – до 20 мг, витамина С – до 300 мг.
При наличии послеродовых заболеваний дозировку витаминов увеличивают в зависимости от характера и тяжести заболевания.
Распорядок дня родильниц следует строить так, чтобы они имели достаточный ночной и дополнительный дневной отдых (сон), принимали пищу 4–5 раз в день, кормили ребенка 6 раз в сутки и занимались лечебной гимнастикой.
Можно рекомендовать следующий примерный распорядок дня послеродовых отделений (палат):
6 ч. Пробуждение родильниц.
6 ч – 6 ч 10 мин. Проветривание палат.
6 ч 10 мин – 6 ч 30 мин. Умывание, подготовка к кормлению детей.
6 ч 30 мин – 7 ч. Первое кормление детей.
7 ч – 8 ч 30 мин. Измерение температуры, уборка родильниц, уборка
палат, раздача лекарств.
8 ч 30 мин – 9 ч. Первый завтрак (чай).
9 ч – 9 ч 10 мин. Проветривание палат.
9 ч 30 мин – 10 ч. Второе кормление детей.
10 ч – 11 ч. Обход врача.
11 ч. Второй завтрак.
11 ч 30 мин –12 ч 30 мин. Выполнение назначений врача, манипуляций и подготовка к кормлению детей.
12 ч 30 мин. Третье кормление детей.
13 ч –14 ч. Выполнение назначений врача. Лечебная гимнастика.
14 ч. Обед.
14 ч 45 мин – 15 ч. Проветривание палат.
15 ч – 16 ч 30 мин. Дневной отдых (сон).
16 ч 30 мин – 17 ч. Четвертое кормление детей.
17 ч –19 ч. Измерение температуры, вечерняя уборка родильниц, уборка палат, раздача лекарств, манипуляции.
19 ч – 19 ч 30 мин. Ужин.
19 ч 40 мин – 20 ч. Подготовка к кормлению детей.
20 ч – 20 ч 30 мин. Пятое кормление детей.
20 ч – 21 ч. Вечерний обход врача.
21 ч – 21 ч 30 мин. Чай, молоко или простокваша.
21 ч 30 мин – 22 ч. Раздача лекарств.
22 ч – 22 ч 20 мин. Подготовка к кормлению детей. 22 ч 20 мин – 22 ч 50 мин. Шестое кормление детей.
22 ч 50 мин – 23 ч. Проветривание палат.
23 ч. Ночной сон.
При таком распорядке дня значительно удлиняется ночной сон родильниц: родильницы имеют 7 ч ночного сна и 1,5 ч дневного.
Удлиненный сон – один из важнейших компонентов лечебно-охранительного режима.
Необходимо включить в распорядок дня беседы врачей с родильницами. Педиатр проводит их во время утреннего и дневного кормления детей, акушеры – до или после третьего кормления детей. Кроме плановых бесед, в вечерние часы, например после ужина, проводят беседу – ответы на вопросы: в течение дня у родильниц возникает немало вопросов, относящихся как к их собственному здоровью, так и здоровью новорожденного, на которые они хотят получить авторитетные ответы врача.
Эти беседы, помимо их образовательного и воспитательного значения, дают возможность установить тесный, дружеский контакт и взаимное доверие между родильницами и врачами.




