Кровотечения при нарушении свертывания крови
Большое число исследований, проведенных отечественными авторами, показало, что отдельные компоненты свертывающей системы крови у беременных и рожениц изменяются в процессе беременности, обеспечивая высокий уровень свертывания при физиологических родах. Система свертывания крови является важным фактором в остановке маточного кровотечения, которое всегда имеет место при отделении плаценты и повреждениях мягких тканей родовых путей. Однако нельзя остановить кровотечение из большой сети сосудов в области прикрепления плаценты образованием одних только тромбов. Для этого необходимо сдавление их силой маточного сокращения. Гемостаз в мелких сосудах и даже сосудах среднего калибра венозной сети может обеспечиваться полностью за счет образования сгустка.

Процесс образования фибрина проходит 2 фазы: I – растворимый фибрин или фибриноген Б, II – нерастворимый фибрин (выпадение на стенках сосудов) с последующим уплотнением сгустка.
Некоторые авторы полагают, что гипофибриногенемия может происходить в фазе образования фибриногена Б, наличие которого в большом количестве нарушает нормальное течение реакции гемокоагуляции с образованием нитей фибрина и сгустка. Следует отметить, что в теории свертывания крови, в том числе и фазы фибринолиза, имеется много нерешенных вопросов и противоречий.
Из приведенной схемы (А) видно, что фибриноген предохраняется от разрушения специальной системой, которая подавляет (ингибирует) действие плазмина.
Система гемокоагуляции и реакция фибринолиза являются отдельными звеньями защитных реакций организма на действие неблагоприятных факторов. Процесс фибринообразования вызывает автоматически регионарное или универсальное усиление фибринолиза, который некоторые авторы относят к IV фазе гемокоагуляции. Однако могут действовать факторы активации фибрино-литических реакций крови без предварительного образования сгустка, то есть фибрина. Такая реакция, по нашим наблюдениям, является основной реакцией при акушерской патологии, когда наблюдается острый (первичный) фибринолиз. Ниже представлена схема этой реакции.
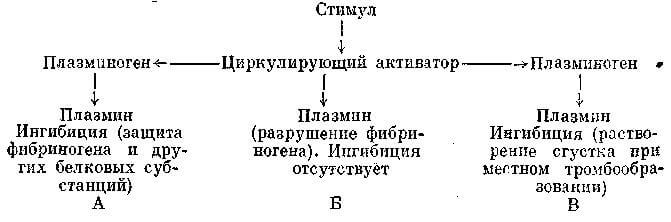
При акушерской патологии, когда нет внутрисосудистого отложения фибрина, может иметь место высокая степень активации плазмина с последующим быстрым разрушением циркулирующего в крови фибриногена (Б) при отсутствии ингибиции этого процесса.
Надо полагать, что вещества, активирующие систему плазминоген–плазмин, подавляют механизмы защиты фибриногена от разрушения. Снижение содержания фибриногена ниже критического уровня сопровождается профузным маточным кровотечением независимо от сократительной функции матки. Сочетание атоний и острого фибринолиза нередко приводит к гибели больных еще до попыток применения мероприятий по борьбе с этой патологией.
При анализе большого числа историй родов женщин, умерших от острых кровопотерь, когда имело место снижение свертывания крови, мы обратили внимание на отсутствие тромбов и эмболов в сосудах органов умерших (легкие, печень, почки, мозг) при тщательном макроскопическом и гистологическом их исследовании. Только у отдельных больных, умерших от эмболии околоплодными водами (140 человек), при гистологическом исследовании можно было установить наличие фибринозных тромбов в капиллярах легочной артерии. Это дает основание считать, что гипо- и афибриногенемия при патологическом течении родов и раннего послеродового периода возникают вследствие активации фибринолитической системы крови без фазы образования фибрина. Разрушается первично фибриноген, а не фибрин. Поэтому чем раньше будет блокирована фибринолитическая система, тем больше сохранится фибриногена в циркулирующей крови, тем стабильнее будет свертываемость крови.
При вторичных гипо- и афибриногеиемии уменьшение фибриногена происходит вследствие большой потери крови, которую возмещают плазмозаменителями (полиглюкин, изотонические солевые растворы) и концентрированной кровью длительных сроков хранения, не содержащей фибриногена. При замещении кровопотерь, превышающих 2–2,5 л, обычно переливают кровь и растворы в большем объеме. Происходит разведение оставшегося фибриногена в кровяном русле до величин, не обеспечивающих свертываемость крови. Кроме того, нередко в процессе проводимых лечебных мероприятий усиливается фибринолиз.
Клиника и диагностика кровотечений при гипо- и афибриногеиемии
Первичный острый фибринолиз характеризуется быстрым снижением свертывания крови. Вытекающая из половых органов кровь образует рыхлые сгустки, которые сравнительно быстро распадаются на более мелкие, а затем полностью исчезают. При афибриногеиемии сгустки крови не образуются, кровь жидкая. При биохимическом анализе фибриноген не определяется или составляет менее 100 мг%. Такая кровь при добавлении к ней раствора тромбина также не образует сгустка, что указывает на полное разрушение фибриногена.
В очень редких случаях отсутствие свертывания может быть следствием высоких уровней гепарина. Определение этого состояния не представляет трудностей (в пробирку берут 3–5 мл несворачивающейся крови и добавляют 2–3 капли ампульного раствора протамин-сульфата; если после встряхивания пробирки сгусток не образуется,– фибриногена нет. Протамин-сульфат блокирует гепарин, и кровь, содержащая фибриноген, образует сгусток).
Лечение первичного острого фибринолиза
Лечение первичного острого фибринолиза должно включать немедленное введение веществ, блокирующих фибринолитическую активность крови. Из препаратов этой группы применяют амино-капроновую кислоту, которую вводят внутривенно (10% раствор) в количестве 10–25 мл. Подавляет фибринолиз фибриноген, который следует вводить в количествах, обеспечивающих коагуляцию крови, то есть не менее 1,5 г на 1 л циркулирующей крови. Сухая плазма также содержит фибриноген и факторы, ингибирующие фибринолиз, которые находятся в плазме здорового человека. Переливаемая консервированная кровь при хранении свыше 7–8 дней вызывает снижение свертывания крови, если ее количество превышает 800–1500 мл.
При вторичной гипо- или афибриногенемии необходимо вводить фибриноген или сухую плазму в концентрированных растворах до восстановления коагуляции крови. При отсутствии фибриногена и сухой плазмы можно восстановить коагуляцию крови, переливая свежую кровь или же консервированную со сроком хранения до 3 сут.
Лечение постгеморрагических состояний
Чем больше объем потерянной крови, тем более выражены патологические реакции организма, независимо от объема и времени восполнения кровопотери. Чем быстрее происходит кровопотеря, тем раньше и тяжелее проявляются эти реакции. Поэтому задача лечащего врача при острой кровопотере заключается не только в быстром восполнении объема потерянной крови, но и в уменьшении скорости кровопотери, если невозможна полная остановка кровотечения. Чем больший объем потерянной крови возмещается консервированной кровью, тем меньших сроков консервации она должна быть. Наиболее благоприятные результаты достигают при переливании свежецитратной крови или прямом ее переливании. Переливание крови со сроком консервации свыше 10 дней при больших кровопотерях не должно иметь место.
При введении полиглюкина или крови со сроком консервации свыше 7–8 дней необходимо одновременно вводить фибриноген из расчета 2–3 г на 1 л плазмозаменителя или крови. Если после восполнения кровопотери артериальное давление не восстанавливается до нижней границы нормы (80–90 мм рт. ст.), следует капельно вводить норадреналин (0,3 мл одноразово, 0,7 мл – капельно) или мезатон. Чем длительнее удерживается низкое артериальное давление, тем в большей степени истощаются щелочные резервы. Коррекция кислотно-щелочного равновесия проводится в зависимости от изменения BE (дефицит или избыток оснований).
На каждые 500 мл перелитой цитратной консервированной крови необходимо вводить по 10 мл 10% раствора кальция хлорида или кальция глюконата, витамины и кобальт, содержащийся в коамиде. Важным фактором восстановления тканевого дыхания является повышение парциального давления кислорода в крови. Для этого следует назначать вдыхание кислорода под давлением, что достигается герметичным наложением маски. При неправильном ритме дыхания производят интубацию и переходят на управляемое дыхание. Введение противошоковой жидкости показано при сочетании кровопотери с болевым шоком.
Кровь или плазмозаменитель вводят при необходимости в две вены под давлением. При значительных кровопотерях показано внутривенное введение гидрокортизона (200–300 мг 1–2 раза). Препарат повышает адаптацию к кровопотери. Рекомендуется введение гутимина – препарата антигипоксантного действия, повышающего устойчивость тканей к гипоксии (10 мг/кг веса внутривенно или 15 мг/кг веса внутримышечно).
Гутимин (гуанилтиомочевина) относится к группе антигипоксантов, которые в значительной степени повышают устойчивость тканей к недостатку кислорода. Препарат ингибирует свободное окисление в тканях и снижает общее потребление кислорода организмом на 25–35%. Гутимин с успехом применяют для профилактики мертворождаемости при угрозе асфиксии плода.
Чем длительнее период гемодинамических нарушений, предшествовавший восполнению объема потерянной крови, тем менее эффективны мероприятия по восстановлению физиологических функций организма. Смерть больных с острой кровопотерей, как правило, наступает вследствие поздно начатых лечебных мероприятий. Даже при продолжающемся кровотечении можно сохранить жизнь больным, если непрерывно восполняется кровопотеря. В настоящее время мы располагаем большим числом наблюдений, когда количество перелитой крови в связи с кровопотерей составляло 4–7–12–16 л. Родильнице с маточным, а затем кишечным кровотечением (3 раза в течение суток проведено чревосечение) было перелито за 7 сут 34,5 л крови, плазмы и плазмозаменителей, причем в 1-е сутки – 14 л. Больная выписана на 20-е сутки в хорошем состоянии. Переливали консервированную кровь (не более 3 сут консервации) и от 12 доноров прямым методом.
При переливании больших количеств крови она должна быть одногруппной. Полностью исключается переливание даже малых количеств крови универсального донора и неодногруппной сухой плазмы.
Внутриартериальное нагнетание крови мы не рекомендуем применять в связи с низкой эффективностью метода. Этот метод требует значительной затраты времени. Кроме того, внутриартериально введенная кровь при резко выраженной гипотонии и атонии сосудов не повышает их тонус и не оказывает существенного влияния на восстановление функции сосудодвигательного центра. Если на заключительном этапе лечения не использован хирургический метод и наступает летальный исход, это следует рассматривать как неполный объем терапевтических мероприятий.
Если при непрерывном восполнении теряемой крови гипо- или атоническое кровотечение не останавливается, необходимо как можно раньше произвести перевязку сосудов матки или надвлагалищную ее ампутацию.




