Разрыв матки при родах
Разрывы матки относятся к самым тяжелым повреждениям родовых путей, возникновение которых даже при своевременном распознавании и оказании медицинской помощи не всегда гарантирует сохранение жизни больных. За последние 70 лет значительно уменьшилась частота разрывов матки. По данным И. 3. Иванова (1901), разрывы матки по городским стационарам имели место в 100 из 100 000 родов. Через 35 лет этот показатель снизился почти в 3 раза. Следует отметить, что частота разрывов матки в менее квалифицированных учреждениях несколько выше. В 1964 г. частота разрывов матки составляла 20 на 100 000 родов, а в 1972 г.– 14,6.
В городских (врачебных) акушерских стационарах частота разрывов матки выше, чем в сельских (неврачебных) стационарах. Это объясняется тем, что в сельские стационары поступают женщины с нормальным течением беременности без заболеваний внутренних органов.
Общие сведения
Разрыв матки может возникать во время беременности и в родах. По нашим данным, охватывающим 500 наблюдений разрывов матки (1964–1972 гг.), частота их в родах составляет 76, а во время беременности – 24%. По данным Л. С. Персианинова (1952), из 262 случаев разрыва матки только в 9,1% он имел место у беременных. В сроки беременности от 16 до 28 нед разрыв матки возникает исключительно редко, так как к этому времени обычно нет максимального растяжения мышечной стенки матки, как к концу беременности и в родах, когда дефекты структуры органа в связи с растяжением могут являться анатомической основой для разрыва. По нашим данным, у большинства беременных разрыв произошел между 34 и 40 нед беременности. Разрыв матки в родах в значительной степени зависит от структуры мышечной стенки матки в связи с большим повышением внутриматочного давления и возможными дополнительными растяжениями при проведении оперативного родоразрешения (поворот, щипцы, вакуум-экстракция плода, извлечение плода за тазовый конец).
Разрыв матки может быть самопроизвольным и насильственным. В группу самопроизвольных относят разрывы, возникновение которых не связано с применением оперативных методов родоразрешения или воздействием бытовых, дорожных и производственных травм. К насильственным относятся такие разрывы, при которых имело место очевидное внешнее воздействие на матку. При определении вида разрыва матки – насильственный или спонтанный – возможны ошибки, особенно в случаях применения родо-разрешающих операций. Мы уже отметили выше, что при нарушении условий и техники проведения оперативного родоразрешения возможны повреждения мягких родовых путей, в том числе и разрывы матки. Однако нередко операция может происходить при начавшемся или происшедшем разрыве матки. Поэтому правильный и глубокий анализ каждого случая разрыва матки ,с целью отнесения его в ту или иную категорию нередко представляет значительные трудности. Из 500 случаев разрывов матки насильственные разрывы матки имели место в 12,1%. В акушерских стационарах Украины в последние годы отмечается постепенное снижение частоты насильственных разрывов, что свидетельствует о более высоком уровне квалификации акушеров-гинекологов и акушерок акушерских учреждений республики. По данным отечественных авторов, удельный вес самопроизвольных разрывов колеблется в пределах 75–88%.
По степени повреждения тканей матки разрывы делятся на полные и неполные. Существует еще клиническая категория, предшествующая наступлению разрыва, получившая название «угроза разрыва». При этом состоянии нередко уже имеются выраженные морфологические изменения структуры миометрия в связи с перерастяжением мышечных структур нижнего сегмента, однако дефект ткани, соответствующий разрыву, отсутствует. Высокая степень растяжимости мышцы матки во время беременности и в родах сопряжена с соответствующей растяжимостью интрамуральных сосудов за счет расправления их петлевидной формы, а также нервных структур, функция которых может в значительной степени нарушаться, что является одной из причин нарушения сокращения миометрия в раннем послеродовом периоде. При полном разрыве происходит разрыв всех структурных образований матки: эндометрия, миометрия и серозного покрова. При этом возникает сообщение между полостью матки и брюшной полостью. Содержимое матки (плод, плацента, сгустки крови) могут свободно перемещаться в брюшную полость, а кишечник и сальник – в полость матки. При неполном разрыве обычно сохраняется серозный покров матки. Однако в эту группу разрывов следует относить глубокие трещины миометрия, когда небольшая мышечная пластинка отделяет полость матки от серозного покрова или параметрального пространства. Полные разрывы матки наблюдаются в 82,4%, неполные – 17,6%. За последние годы этот показатель остается почти стабильным. Чем больше повреждение тканей матки, тем тяжелее клиническая картина. Однако следует учитывать повреждение сети сосудов в месте разрыва. Венозная сеть полностью повреждается в пределах разрыва миометрия. Артерии более эластичны и нередко их крупные ветви остаются неизмененными.
Разрывы могут возникать в морфологически измененной матке (рубцы после кесарева сечения, консервативной миомэктомии или перфорации, метрофлебитов) и интактной матке. Чем больше выражены изменения в матке, тем чаще отмечается ее повреждение в родах. Разрывы обычно имеют строго очерченную локализацию:
- нижний сегмент по левому или правому ребру;
- тело или дно матки (редко);
- отрыв матки от сводов влагалища – colporrhexis.
Нередко наблюдаются разрывы шейки матки переходящие на нижний сегмент тела матки с сохранением целости стенки влагалища в области свода.
По степени развития клинической картины разрывы делятся на: а) угрожающие, б) начавшиеся и в) совершившиеся. Мы уже отметили выше, что угроза разрыва матки в анатомическом отношении характеризуется различными степенями перерастяжения мышечной ткани. Если при доношенной беременности толщина нижнего сегмента матки в родах составляет 3–5 мм и более, то к моменту, предшествующему разрыву, она может достигать 1 мм. При такой толщине миометрия для его полного разрыва необходимо лишь небольшое усилие. К начавшемуся разрыву относится тот период времени, в течение которого происходит завершение разрыва. При наличии рубца на матке у беременных время от начала разрыва до его завершения может исчисляться часами и даже сутками; в родах этот период резко сокращается и может даже отсутствовать (одномоментный разрыв). Разрывы матки могут сочетаться с повреждением мочевого пузыря, крайне редко – кишечника и лонного сочленения. Мы их делим на «чистые», когда повреждается только матка, и сочетанные, когда повреждаются соседние или смежные органы (влагалище, промежность, мочевой пузырь, кишка).
Этиология и патогенез
На протяжении многих десятилетий главенствующей теорией разрывов матки являлась теория Бандля, который в 1875 г. описал клиническую картину разрыва при наличии механического препятствия (узкий таз) для продвижения плода по родовому каналу. Механическая теория Бандля объясняла возможность наступления разрыва матки в результате перерастяжения нижнего сегмента в родах при фиксации шейки матки головкой у костного кольца входа в малый таз. Фиксация шейки матки при активной родовой деятельности приводит к постепенному растяжению нижнего сегмента, резкому смещению контракционного кольца вверх и последующему разрыву. При отсутствии ущемления шейки матки во входе в малый таз чаще возникает отрыв матки (ее шейки) от сводов влагалища – colpoporhexis. Скорость растяжения зависит от продолжительности родов и интенсивности схваток. При этом механизме разрыва ему предшествует перерастяжение нижнего сегмента матки в результате длительной родовой деятельности, клинически проявляющееся смещением контракционного кольца до уровня пупка и даже выше, с типичной картиной угрозы разрыва матки (боли, беспокойное состояние, частый пульс, угроза асфиксии плода).
Я. Ф. Вербов (1911) доказал возможность разрыва матки без предварительного перерастяжения ее нижнего сегмента, в результате морфологических изменений миометрия, которые возникли при предыдущих родах (абортах). По данным этого автора, морфологически измененная мышца матки не может обеспечить сокращения нормальной силы, вследствие чего разрыву предшествует не бурная родовая деятельность, как это имеет место при разрывах по механизму Бандля, а слабость схваток и потуг. Разрыв нижнего сегмента по Вербову есть следствие не перерастяжения, а паралича нижнего сегмента матки.
Морфологические исследования Н. 3. Иванова и других авторов подтвердили наличие изменений миометрия при разрывах матки, которые возникают в период, предшествующий наступлению беременности (механические повреждения в результате акушерских и гинекологических операций, воспалительные процессы).
Теория Я. Ф. Вербова явилась новым этапом в учении об этиологии разрывов матки и способствовала распознаванию так называемых бессимптомных разрывов, возникновению которых не предшествуют клинические проявления, характерные для ущемления тканей шейки матки, и чрезмерное перерастяжение нижнего сегмента. Однако автор необоснованно отрицал механическую теорию Бандля. Механические факторы в происхождении разрывов матки и до настоящего времени занимают ведущее место. Наши клинические, морфологические и биохимические исследования, проведенные в течение последнего десятилетия, дали возможность выявить совершенно новые факторы в возникновении разрывов матки, получивших название «биохимическая травма миометрия». При затяжных родах, вследствие гуморальных (гормональных) нарушений и утомления матки, при несоответствии величины плода и размеров таза в мышечных клетках происходит нарушение энергетического метаболизма, одним из основных проявлений которого является угнетение окислительных процессов.
Основным последствием нарушения дыхательной функции миометрия является нарастающее уменьшение выхода энергии, обеспечивающей механическую активность мышечных клеток и накопление значительных количеств недоокисленных соединений углеводно-липидного обмена (молочная, пировиноградная и жирные кислоты). Возникает клеточный, а затем органный ацидоз, наличие которого приводит к увеличению проницаемости мембран тех ферментов, функция которых проявляется в строго определенных пределах рН. Если родовая деятельность не прекращается медикаментозными средствами на этом этапе, ее дальнейшее течение влечет не только функциональное ослабление органа (слабость сокращений), но и структурные изменения, степень которых нарастает с увеличением продолжительности родов. Снижается эластичность миометрия, мышца теряет свою обычную окраску ж свойства: становится серовато-матовой, дряблой, легко рвется. Нарастает хрупкость органа.
При зашивании раны матки после кесарева сечения у таких рожениц возникают значительные трудности. Захватывание краев раны пинцетом, прошивание их и натяжение при завязывании лигатур приводит к отрыву или прорезыванию мышечных элементов и серозного покрова. Миометрий напоминает ткань, подвергшуюся термической или химической (уксусной кислотой) обработке («вареная мышца»). Мышечные клетки находятся в состоянии набухания, хотя сохраняют основную гистологическую структуру. В результате нарушения проницаемости сосудов накапливается жидкость в межклеточном пространстве, что способствует ухудшению кровообращения в сети капилляров и прекапилляров, усилению кислородного голодания тканей. Вследствие этого повышается хрупкость органа, а это может быть причиной разрыва при спонтанно протекающих родах и особенно при применении оперативных методов родоразрешения.
Морфологически измененная матка при нарушении энергетического метаболизма в ее клеточных структурах теряет способность к нормальному растяжению и сокращению, поэтому достаточно значительно меньшее усилие для ее разрыва. Разрыв происходит на фоне ослабленных сокращений или дискоординированной родовой деятельности. У этой категории рожениц часто наблюдается нарастающее общее утомление в родах, беспокойное поведение, повышенная эмоциональная реакция на болевые раздражения и лечебные мероприятия. Знание патогенеза патологических проявлений данного состояния является основой для эффективной профилактики разрывов матки и других осложнений родового акта (асфиксия плода).
Из изложенного выше следует, что разрыв матки может произойти в результате:
- перерастяжения нижнего сегмента матки;
- морфологических изменений миометрия в период, предшествующий данной беременности;
- неполноценности рубца после перенесенного в прошлом кесарева сечения;
- нарушений энергетического метаболизма и последующих морфологических изменений в миометрий (Н. С. Бакшеев).
Клиническое течение
Клинические проявления состояний, предшествующих разрыву матки, различны при описанных выше причинах данной патологии. При возникшем разрыве матки у большинства рожениц и родильниц наблюдается картина травматического шока или кровотечения, или сочетание того и другого состояния. Однако у ряда рожениц возникший разрыв матки не имеет характерных признаков и при недостаточной наблюдательности врача может длительно оставаться нераспознанным. Эти клинические формы разрывов получили название бессимптомных, что отражает не отсутствие симптомов возникшей тяжелой патологии, а указывает на недостаточное знание патогенеза и микросимптомов возникшего состояния или поверхностный анализ сложившейся акушерской ситуации.
Клиническая картина, предшествующая разрыву матки вследствие перерастяжения матки по механизму, описанному Бандлем, характеризуется длительной родовой деятельностью с частыми, сначала нормальной продолжительности, схватками, а затем короткими и резко болезненными. Ко времени наступления разрыва определяется полное открытие шейки матки, края которой могут быть цианотичными и отечными. Разрыв этого генеза обычно не происходит при неполном открытии шейки матки. Нижний сегмент матки резко болезненный. Контракционное кольцо смещается до уровня пупка и выше, вследствие чего матка приобретает форму песочных часов, с перетяжкой в области расположения контракционного кольца. У некоторых рожениц отмечается паретическое состояние кишечника (вздутие, задержка отхождения газов), задержка мочи, сухой язык, частый пульс, субфебрильная температура, беспокойное поведение, угроза внутриутробной асфиксии плода. Разрыв матки проявляется типичным травматическим шоком: заторможенность двигательных реакций, холодный пот, нитевидный пульс, снижение артериального давления (часто оно не определяется), частое, неравномерное дыхание, нарастающее безразличие к окружающему.
Если разрыв произошел в первом или втором периоде родов до вколачивания предлежащей части в полость малого таза, плод может перемещаться в брюшную полость вместе с последом или без него. Сердцебиение не прослушивается. Пальпируется свободно перемещающийся в брюшной полости плод и сократившаяся матка. Наружное кровотечение из влагалища обычно небольшое, так как вытекающая из сосудов кровь скопляется в параметрии (при неполном разрыве) или брюшной полости (в случае полного разрыва). Состояние больных прогрессивно ухудшается, особенно при повреждении крупных веточек или основной ветви маточной артерии. Разрыв может произойти и в конце второго периода спонтанных родов. При этом описанная картина клинических проявлений разрыва может проявляться вскоре после рождения плода, еще до отделения последа. Разрыв может по времени совпадать с родоразрешающей операцией. Из общего числа (380) рожениц с разрывами матки у 36,4% его происхождение связано с затрудненными родами в связи с клинически узким тазом.
Учитывая тенденцию к увеличению весовых категорий плодов за последние годы, разрывы этого генеза вряд ли будут уменьшаться. Однако классические проявления разрыва по механизму Бандля мы обнаружили лишь в единичных случаях, когда роды самостоятельно молодые, недостаточно опытные акушерки. В условиях квалифицированного врачебного стационара эта патология в современных условиях маловероятна.
Разрыву матки по механизму Я. Ф. Вербова предшествует нормальная или слабая и продолжительная родовая деятельность. Возникшее затруднение в продвижении предлежащей части или дополнительные усилия по растяжению матки при оперативных методах родоразрешения увеличивают возможность разрыва. Однако следует помнить, что разрыв в этом случае может произойти при небольшой продолжительности родов и даже при родах недоношенным плодом.
Возникновение разрыва зависит от степени морфологической неполноценности ткани матки и места расположения очага структурных изменений миометрия. У большинства рожениц, у которых разрыв произошел по данному механизму, степень повреждения матки была значительно меньшей, чем при разрывах вследствие перерастяжения нижнего сегмента. Этим можно объяснить менее бурное развитие клинических проявлений возникшей травмы матки. Из 500 рожениц с разрывами матки у 87,6% они наступили спонтанно, при отсутствии операционных рубцов (после кесарева сечения) и оперативных вмешательств, которые могли бы создавать дополнительные условия по растяжению матки. Обращает на себя внимание наличие у большинства женщин патологического течения родов. Преждевременные роды и разрывы при недоношенной беременности отмечены у 27,4% женщин, перенашивание беременности (свыше 42 нед) – у 9,6%, слабость родовой деятельности – у 28,6%, бурная родовая деятельность – у 5,4%, поперечные и косые положения плода у 14,7%. Перенесли аборты 84 % женщин, имевших разрывы, причем многие из них – многократно. Разрывы матки у перворожающих наблюдаются очень редко, по нашим данным – у 2,4 % общего числа рожениц этой группы. Вторые роды имели место у 44,2%, третьи и последующие– у 53,4% женщин с разрывами матки.
Представленные данные подтверждают положение Я. Ф. Вербова и Н. 3. Иванова о влиянии факторов, связанных с патологическим течением родов, а по нашим данным, и абортов, на функциональное состояние матки и ее структуру, значительно повышающих «хрупкость» тканей во время родов. Особую группу составляют роженицы, перенесшие кесарево сечение (38,4%). Разрывы матки по рубцу, который расположен в теле матки, в 15 раз происходят чаще, чем при наличии рубца в нижнем сегменте (32,2 и 2,2%). Разрывы матки значительно чаще имеют место у той категории рожениц, которые перенесли в прошлом корпоральное кесарево сечение, особенно когда послеоперационный период осложнился лихорадочным течением.
Заживление раны матки в области ее тела, где ткани подвижны, происходит значительно хуже, чем в области нижнего сегмента. Даже при отсутствии инфекции в полости матки и в области раны возможность образования дефектного рубца большая, что увеличивает вероятность разрыва его при последующей беременности и родах. Неполноценный послеоперационный рубец матки может разрываться не только в поздние сроки беременности и в родах, но и в ранние сроки беременности. Имплантация оплодотворенного яйца в области рубца может приводить к полному его разрушению протеолитическими ферментами ворсин вследствие отсутствия в его клеточных структурах антиферментов, блокирующих протеолиз. Возникает спонтанная перфорация матки в области рубца или разрыв последнего как следствие значительной деструкции ворсинами хориона.
Разрыв может произойти во время беременности и при спонтанных родах. Клиника разрыва по рубцу у большинства беременных и рожениц не имеет выраженных проявлений, поэтому он длительное время может оставаться нераспознанным. Вначале могут отмечаться локальные боли в области рубца, небольшое выпячивание его, чего не отмечалось при предыдущих осмотрах. Наличие крови в моче надо всегда рассматривать как возможное проявление разрыва матки и пропитывания околопузырной клетчатки кровью. Кровь, пропитывая ткани мочевого пузыря, проникает в его полость. Некоторые беременные ощущают момент наступления разрыва и могут указать его локализацию. Следует отметить, что указанные симптомы обычно проявляются на фоне вполне удовлетворительного общего состояния беременных и рожениц. Даже разрыв всего рубца, если не происходит выпадения плода и плаценты в брюшную полость, может в течении определенного, иногда значительного промежутка времени, не проявляться шоком и нарастающей анемией. Кровотечение из тканей рубца, как правило, небольшое, если разрыв не распространяется на неповрежденную часть матки. Однако полностью бессимптомных разрывов матки нет. При тщательном анализе акушерской ситуации можно всегда выявить признаки начавшегося разрыва, или, во всяком случае, заподозрить возможность его возникновения.
К четвертой группе разрывов матки мы относим разрывы, возникающие вследствие структурных изменений в миометрии при нарушении энергетического метаболизма. Эти изменения возникают только в родах, которые осложняются аномалией сократительной функции (слабость родовой деятельности, бурная родовая деятельность). Мы уже отметили выше, что у 28,6% рожениц из числа имевших разрыв матки отмечалась слабость родовой деятельности и у 5,4% –бурная родовая деятельность, когда нередко возникают те же условия для повреждения тканевых структур матки продуктами нарушенного метаболизма, что и при слабости родов. При нарушении функции матки разрыву нередко предшествуют первичная или вторичная слабость родовой деятельности и увеличение продолжительности родов. В этой группе более половины рожениц подвергаются различным видам акушерских операций (щипцы, вакуум-экстракция плода, кожно-головные щипцы, разрезы шейки матки, метрейриз и кольпейриз, извлечение плода за тазовый конец, разрезы промежности), а также стимуляции родов по различным схемам. Почти у 70% рожениц имела место внутриутробная асфиксия плода и безуспешное применение «триады» Николаева. Разрыв наступает на фоне общего утомления, а нередко истощения физических и духовных сил роженицы, наличия эндометрита в родах, субкомпенсированного или декомпенсированного ацидоза у матери и утробной смерти плода. Разрывы этого генеза с момента их появления проявляются очень тяжелой клинической картиной шока, из которого вывести больных чрезвычайно трудно. Нарастающая анемия ухудшает прогноз. Если состояние роженицы ухудшается в первом периоде родов, диагностировать разрыв довольно трудно, так как оно может быть следствием бактериального шока, эмболии околоплодными водами и сосудистого коллапса. Нарастающее ухудшение состояния является основанием для применения кесарева сечения во всех случаях, когда в результате тщательного анализа сложившейся акушерской ситуации нельзя исключить возможность наступившего разрыва матки.
Во втором периоде родов родоразрешение должно быть проведено через естественные родовые пути, если даже нельзя гарантировать жизнь ребенка. После рождения плода для уточнения диагноза необходимо провести ручное отделение плаценты, если она еще не выделилась, и обследование полости матки. Обследование полости матки следует производить во всех случаях оперативного родоразрешения или ухудшения состояния родильниц после спонтанных родов с целью исключения возможного разрыва матки. При обследовании полости матки (операцию проводят под общим обезболиванием) нередко допускаются ошибки в распознавании разрывов левой боковой стенки матки, так как врач обычно использует для этойнели правую руку. Под глубоким наркозом врач должен повернуть правую руку, введенную в полость матки, ладонной поверхностью к левой боковой стенке и тщательно ее обследовать. Не распознать разрыв и даже трещину матки нельзя, если проводящий эту операцию врач уже имеет представление о характере ее внутренней поверхности.
При удовлетворительном состоянии родильниц с разрывом матки или кратковременном ухудшении их состояния последний может остаться нераспознанным. Обычно уже к концу первых суток и реже – на вторые возникают явления быстро нарастающего перитонита: вздутие живота вследствие пареза кишечника и задержки газов, положительный симптом Щеткина – Блюмберга, частый пульс, сухой язык, нередко землисто-серый цвет лица и цианоз, лейкоцитоз, сдвиг лейкоцитарной формулы влево. К этому времени не всегда можно войти в полость матки рукой для установления разрыва. Для этой цели следует осторожно обследовать полость матки маточным зондом или длинным зажимом с небольшим марлевым тампоном, смоченным в дезинфицирующем растворе. Шарик марлевого тампона предохраняет от возможной перфорации матки в процессе ее обследования.
Профилактика разрывов должна включать следующие мероприятия:
- тщательное обследование беременных в женской консультации и необходимое лечение при выявлении патологии. При сохранении патологического состояния – своевременная (за 10–15 дней до начала родов) госпитализация в акушерское учреждение, где имеются врачи наиболее высокой квалификации;
- рациональное питание беременных с целью регламентации веса матери и плода;
- уменьшение частоты корпорального кесарева сечения, после которого нередко остается дефектный рубец на матке;
- строгий врачебный контроль за ведением родов в случаях крупного плода, сужения таза, дряблой, перерастянутой матки, переношенной беременности и неправильных положений плода;
- проведение операций наиболее квалифицированным врачом данного учреждения со строгим учетом условий и бережного проведения операций;
- профилактика слабости родовой деятельности и рациональное ее лечение;
- сосредоточение всех рожениц с отягощенным акушерским анамнезом, которые перенесли в прошлом аборты и оперативные вмешательства на матке, в учреждениях наилучшей квалификации.
Лечение
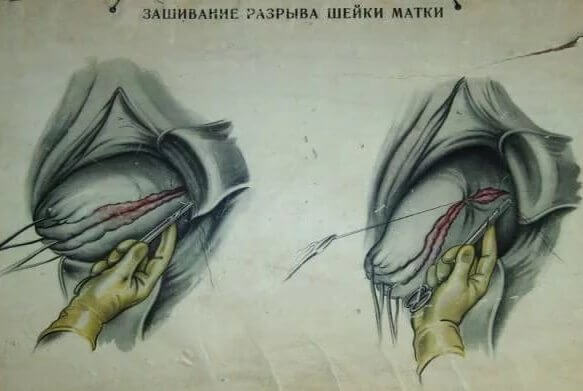
Разрыв матки лечат только хирургическим методом. Операцию производят сразу же после установления диагноза. Одновременно проводят весь комплекс противошоковых мероприятий и возмещение кровопотери. Используют интубационный наркоз, который дает возможность идеально осуществлять дыхание больного и проводить операцию с минимальным применением токсичных наркотических препаратов. При линейных разрывах матки и отсутствии внутриматочной инфекции, а также при небольших сроках безводного периода (не свыше 12 ч) зашивают место разрыва после иссечения краев раны. Техника зашивания раны матки такая же, как и после кесарева сечения. При наличии рваной раны, размозжения тканей, обширных кровоизлияний в толщу миометрия следует удалять тело матки (надвлагалищная ампутация). Шейку зашивают наглухо, а при подозрении на наличие инфекции в матке или эндометрит шейку оставляют открытой. В брюшную полость вводят тонкую дренажную трубку сбоку от раны, через которую в послеоперационном периоде вводят растворы антибиотиков. Если разрыв распознан поздно, когда уже имеются явления перитонита, тело матки удаляют с последующим дренированием брюшной полости через канал открытой шейки матки.
Летальность при разрывах матки тем выше, чем позже проводится операция от момента возникновения разрыва. Большое значение в уменьшении летальности имеют противошоковые мероприятия и своевременное переливание свежеконсервированной крови, плазмы и плазмозаменителей. Эти мероприятия надо начинать немедленно с момента установления диагноза, в процессе подготовки больной к операции и при ее проведении. Из числа умерших у 25% смерть наступила на операционном столе, что указывает на очень тяжелое состояние больных. Разрыв не распознан при жизни у 3,8% женщин. Они погибли в очень короткие промежутки времени после родов или в родах. Ошибочно устанавливались другие причины смерти.
Летальность при разрывах матки по акушерским учреждениям различного профиля составляет за последние годы 12,8–18,6% и находится в прямой зависимости от уровня квалификации врачей и акушерок этих учреждений. Чем позже произведена операция от момента разрыва, тем выше летальность, даяге при условии применения полного объема мероприятий по восстановлению физиологических функций организма.
Л. С. Персианинов (1952) указывает, что при поздней госпитализации больных с разрывом матки летальность достигает 73% от числа всех больных этой группы, поступивших с разрывом матки, происшедшем ранее. Снижение летальности от разрывов матки за последнее десятилетие является следствием более своевременного распознавания разрыва, применения эффективных методов борьбы с шоком и острой кровопотерей, а также более совершенных методов обезболивания и восстановления жизненных функций больных.