Оперативное лечение тубоовариальных образований
Оптимальным сроком для операции является период ремиссии воспалительного процесса. Экстренными показаниями к операции являются:
- перфорация абсцесса в брюшную полость с развитием разлитого гнойного перитонита;
- перфорация абсцесса в мочевой пузырь или ее угроза;
- септический шок.
Разрез передней брюшной стенки должен быть продольным. При необходимости это позволяет произвести радикальную операцию, полную ревизию органов малого таза и брюшной полости.
По рекомендации Краснопольского В. И., Буяновой С. Н., (1999) объем хирургического вмешательства у больных с воспалительными заболеваниями придатков матки зависит от следующих основных моментов:
- характера процесса;
- сопутствующей патологии половых органов;
- возраста больных.
Именно молодой возраст больных является одним из основных моментов, определяющих приверженность гинекологов к щадящим операциям. Чем старше больная, тем радикальнее следует проводить операцию, несмотря на тяжесть самого хирургического вмешательства. Это объясняется тем, что у пожилых женщин течение послеоперационного периода в значительно большей степени, чем у молодых, зависит от адекватности оттока содержимого из брюшной полости. Оптимальные условия для такого оттока можно создать только в том случае, если производят экстирпацию матки и дренирование через культю влагалища.
Восстановление нормальных анатомических взаимоотношений между органами брюшной полости и малого таза является первым и обязательным этапом любой операции по поводу воспалительных образований придатков матки. Разделение спаек нужно начинать с полного освобождения свободного края большого сальника, который практически всегда принимает участие в воспалительном процессе. Для этого необходимо сначала тупым путем или пальцами отделить его от висцеральной брюшины, а затем от пораженных придатков матки, поскольку практически всегда сальник бывает спаян с ними. Отделенный сальник часто в большей или меньшей степени инфильтрирован, поэтому следует считать оправданной его резекцию в пределах здоровых тканей. Следует обратить внимание на необходимость особенно тщательного гемостаза сальника, его перевязку и прошивание кетгутом.
Выделение из спаек гнойного образования придатков матки следует начинать по возможности от задней стенки матки. При этом необходимо помнить, что в большинстве случаев гнойные образования придатков матки при остром воспалительном процессе как бы заворачиваются в задний листок широкой маточной связки, отделяясь таким образом от остальных отделов малого таза и брюшной полости. Такое отграничение происходит с правой стороны против хода часовой стрелки, а слева по ходу часовой стрелки. В результате воспалительное образование становится как бы закрытым широкой маточной связкой, т. е. расположено псевдоинтралигаментарно. Подобным образом часто происходит отграничение и серозных воспалительных образований придатков матки. Восстановление нормальных анатомических взаимоотношений в таких случаях не следует начинать с рассечения широкой маточной связки так как при этом повреждаются многочисленные сосуды мезосальпинкса и операция сопровождается обильным кровотечением. Кроме того, дальнейшее выделение воспалительного образования еще более затрудняется.
В связи с этим выделение гнойных воспалительных образований следует начинать от задней поверхности матки, как бы раскручивая образование тупым путем в направлении, обратном ранее происшедшему его отграничению. Воспалительное образование правых придатков следует отделять по ходу часовой стрелки, а воспалительное образование левых придатков — против хода часовой стрелки. К этому необходимо добавить, что при гнойных образованиях придатков матки наиболее плотные сращения образуются между их стенкой и крестцово-маточными связками с соответствующей стороны. Эти сращения не всегда удается разделить тупым путем, поэтому приходится рассекать их ножницами. Проводить рассечение спаек следует, придерживаясь ближе к задней поверхности матки, стараясь не вскрыть камеру ГТОО.
Таким образом, одним из важных моментов хирургического лечения гнойных воспалительных заболеваний придатков матки является полное восстановление нормальных анатомических взаимоотношений между органами малого таза, брюшной полости и окружающими тканями. Необходимо обязательно произвести ревизию брюшной полости, определить состояние червеобразного отростка и исключить межкишечные абсцессы при гнойном характере воспалительного процесса в придатках матки.
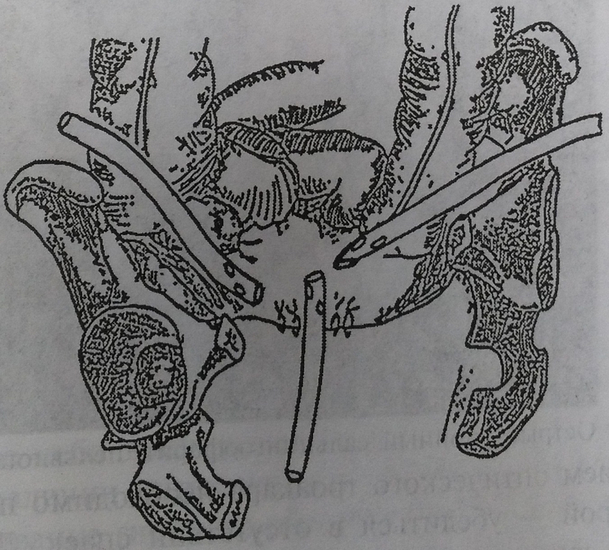
При сформировавшемся пиосальпинксе (рис. 130, 131) необходимо удалять маточную трубу или трубы и произвести дренирование (рис. 132-139), так как возможность восстановления ее (их) функции в последующем маловероятна, а риск прогрессирования или рецидива гнойного процесса, а также внематочной беременности велик.
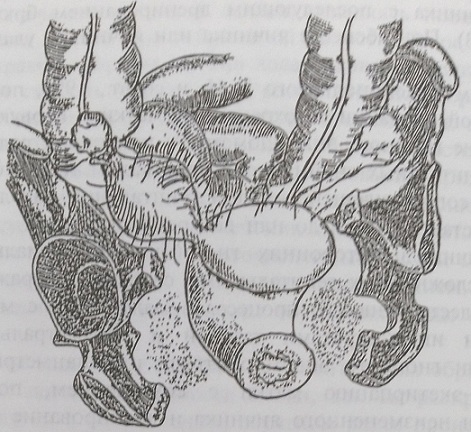
Рис. 130. Правосторонний пиосальпинкс
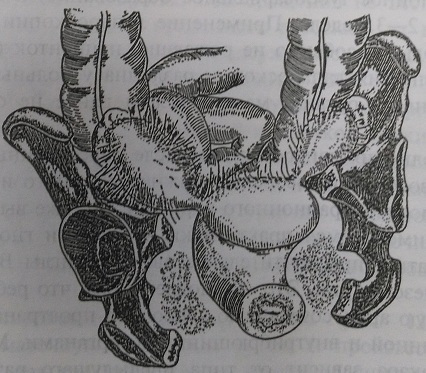
Рис. 131. Двухсторонний пиосальпинкс
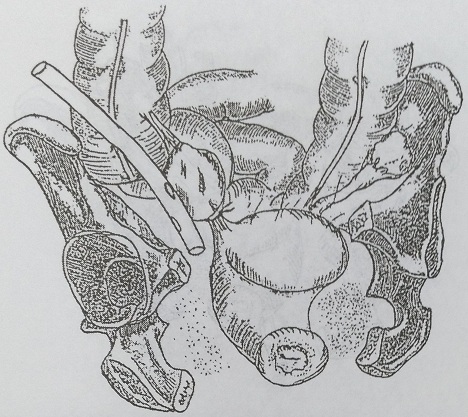
Рис. 132. Вариант дренирования при одностороннем пиосальпинксе: через переднюю брюшную стенку
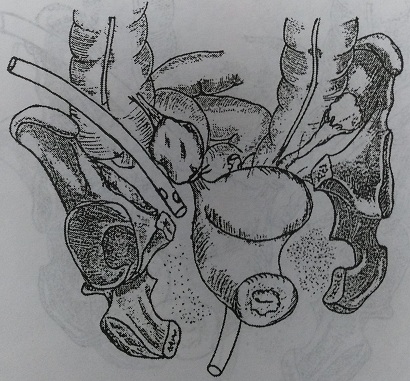
Рис. 133. Вариант дренирования при одностороннем пиосальпинксе: через переднюю брюшную стенку и задний свод влагалища
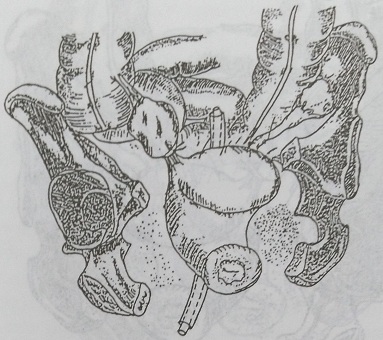
Рис. 134. Вариант дренирования при одностороннем пиосальпинксе: через задний свод влагалища
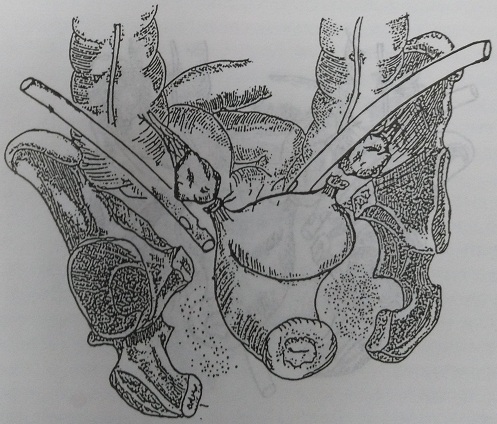
Рис. 135. Вариант дренирования после удаления двухсторонних пиосальпинксов: через переднюю брюшную стенку
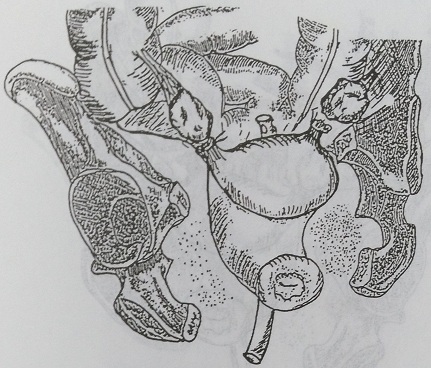
Рис. 136. Вариант дренирования после удаления двухсторонних пиосальпинксов: через задний свод влагалища
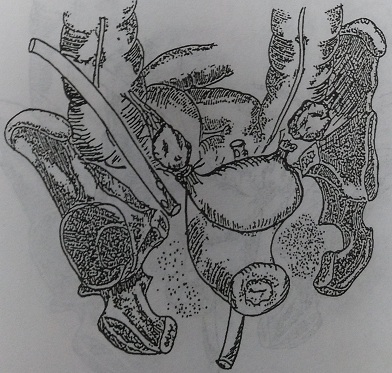
Рис. 137. Вариант дренирования после удаления двухсторонних пиосальпинксов: через переднюю брюшную стенку и задний свод влагалища
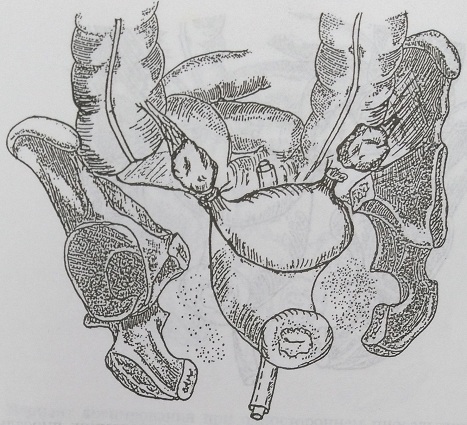
Рис. 138. Вариант дренирования после удаления двухсторонних пиосальпинксов: через задний свод влагалища (для АПД)
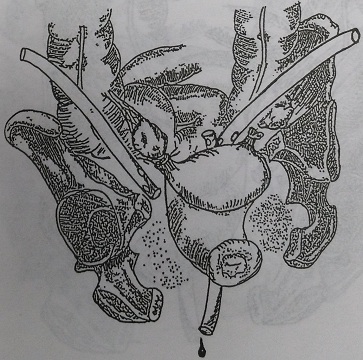
Рис. 139. Вариант дренирования после удаления двухсторонних пиосальпинксов: через переднюю брюшную стенку и задний свод влагалища
При пиоваре небольших размеров (рис. 140), когда часть ткани яичника интактна, целесообразно произвести удаление маточной трубы и резекцию яичника с последующим дренированием брюшной полости (рис. 141 — 143). При абсцессе яичника или яичников удаляются придатки (рис. 144).
По данным Краснопольского В. И. и соавт., 1999, показанием к реконструктивной операции с сохранением матки в первую очередь является отсутствие гнойного эндомиометрита или панметрита, множественных экстрагенитальных гнойных очагов в малом тазу и брюшной полости, а также сопутствующей тяжелой генитальной патологии (аденомиоз, миома), установленной до или во время операции.
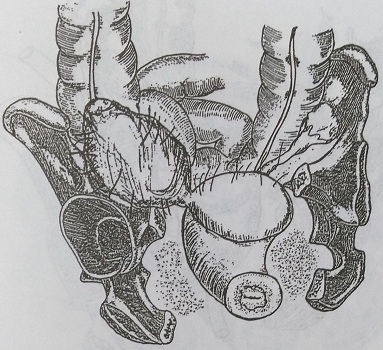
Рис. 140. Правостороннее гнойное тубоовариальное образование
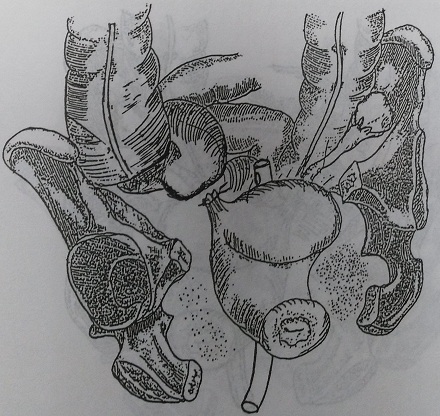
Рис. 141. Вариант дренирования после удаления правостороннего тубоовариального образования: через задний свод
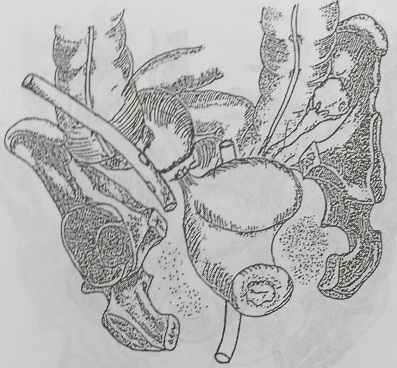
Рис. 142. Вариант дренирования после удаления правостороннего тубоовариального образования: через задний свод и переднюю брюшную стенку
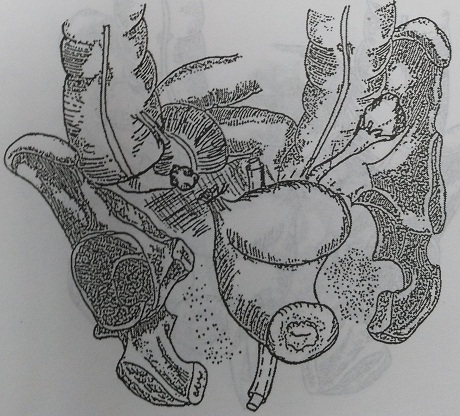
Рис. 143. Вариант дренирования после удаления маточной трубы: через задний
свод влагалища (для АПД)
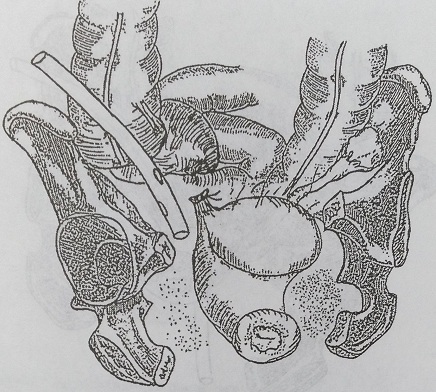
Рис. 144. Вариант дренирования после удаления правых придатков матки
При наличии двухсторонних гнойных тубоовариальных абсцессов (рис. 145), осложненных генитальными свищами, выраженного обширного гнойно-деструктивного процесса в малом тазу с множественными абсцессами и инфильтратами тазовой и параметральной клетчатки, подтверждении гнойного эндомиометрита или панметрита необходимо производить экстирпацию матки с сохранением, по возможности, хотя бы части неизмененного яичника и дренирование брюшной полости (рис. 146-149).
По данным Краснопольского В. И. и др., наиболее эффективным и современным методом хирургического лечения гнойного воспаления придатков матки является лапароскопия, которая показана больным при некоторых осложнениях воспалительного процесса (пиосальпинкс, пиовар, гнойное тубоовариальное образование) и давности заболевания не более 2-3 недель. Применение лапароскопии является обязательным у молодых, особенно не рожавших пациенток (рис. 150 а, б).
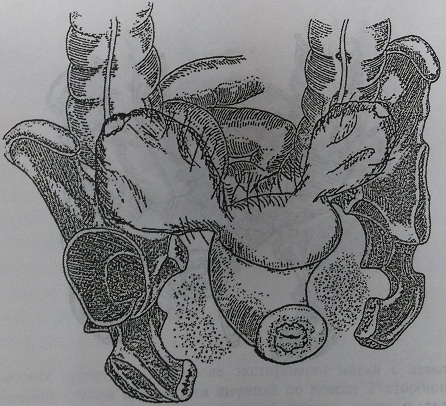
Рис. 145. Двухсторонние гнойные тубоовариальные образования
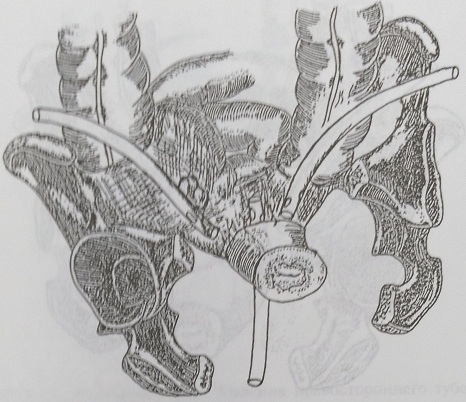
Рис. 146. Вариант дренирования после надвлагалищной ампутации матки с левыми придатками и правой маточной трубой
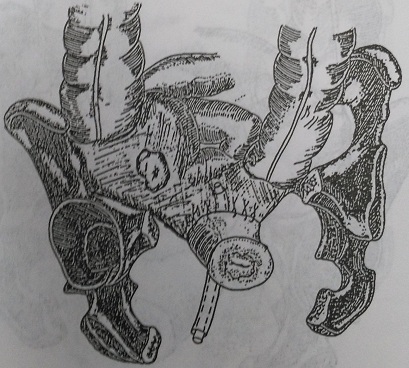
Рис. 147. Вариант дренирования после надвлагалищной ампутации матки с левыми придатками и правой маточной трубой
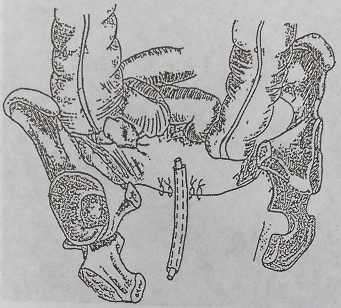
Рис. 148. Вариант дренирования после экстирпации матки с левыми придатками и правой маточной трубой и резекции яичника по поводу сторонних гнойных тубоовариальных образований (через культю влагалища)
Рис. 149. Вариант дренирования после экстирпации матки с левыми придатками и правой маточной трубой и резекции яичника по поводу 2х-сторонних гнойных тубоовариальных образований (через переднюю брюшную стенку и культю влагалища)
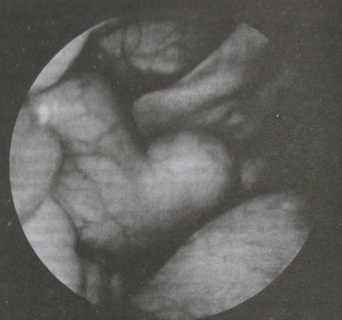
Рис. 150а. Острый катаральный сальпингит, пельвиоперитонит
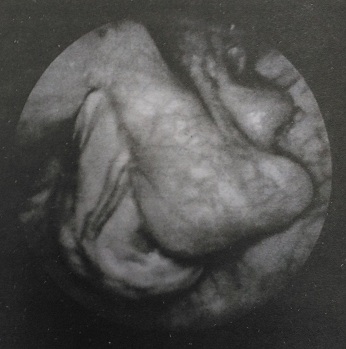
Рис. 150б. Острый гнойный сальпингоофорит, пельвиоперитонит
Техника выполнения лапароскопии различна у больных, имеющих в анамнезе операции на органах малого таза и ранее не оперированных пациенток.
В случае выполнения лапароскопии после перенесенных ранее одного или более чревосечений (особенно нижнесрединного или при осложненном течении послеоперационного периода), а также выраженном спаечном процессе, имеющемся практически всегда при гнойном воспалении придатков матки, предпочтительнее введение иглы Вереша в левом подреберье или мезогастрии. Это обусловлено тем, что реберная дуга образует естественную арку, создающую свободное пространство между париетальной брюшиной и внутрибрюшинными органами. Место введения оптического троакара зависит от типа предыдущего разреза передней брюшной стенки: при поперечном чревосечении это может быть околопупочная область, при срединном разрезе — точка, удаленная от верхнего угла рубца на 2-5 см.
Перед введением оптического троакара необходимо провести газовую пробу, цель которой — убедиться в отсутствии спаек. Для этого шприцем, наполовину заполненным раствором, производят прокол передней брюшной стенки в месте предполагаемого введения троакара. При получении газа из брюшной полости можно считать пробу отрицательной (отсутствие спаек). Пробу проводят многократно, меняя направление вкола иглы, после чего вводят оптический троакар. Далее производят ревизию брюшной полости с обязательным осмотром париетальной и висцеральной брюшины, червеобразного отростка, печени, желчного пузыря, петель кишечника для исключения острой хирургической патологии, а также выявления межкишечных и поддиафрагмальных абсцессов.
При наличии экссудата производится его аспирация с обязательным направлением на бактериологическое исследование. Затем приступают к осмотру внутренних половых органов.
Почти во всех случаях воспалительные изменения сопровождаются слипчивым процессом вплоть до слипчивого пельвиоперитонита, поэтому первым шагом является адгезиолизис. Рассечение спаек может быть произведено острым путем с последующей коагуляцией кровоточащих сосудов или же с использованием монополярной коагуляции в режиме «резка», что приводит к преветивному гемостазу. При этом последняя процедура требует постоянного контроля за инструментом, так как любое, даже кратковременное касание им окружающих органов (крупные сосуды, петли кишечника) может привести к осложнениям (ожог, кровотечение). При разъединении сращений возможно вскрытие полостей тубоовариальных образований, поэтому адгеолизис должен сопровождаться многократным промыванием полости малого таза теплым физиологическим раствором с добавлением антисептиков (диоксидин, хлоргексидин).
При гнойном сальпингите адекватным объемом операции является адгеолизис, санация и трансвагинальное (через кольпотомическое отверстие) дренирование полости малого таза.
В случаях гнойного сальпингоофорита и пельвиоперитонита с образованием осумкованного абсцесса в прямокишечно-маточном углублении адекватным пособием считается мобилизация придатков матки, опорожнение абсцесса, санация и активное аспирационное дренирование через кольпотомическое отверстие (рис. 151).
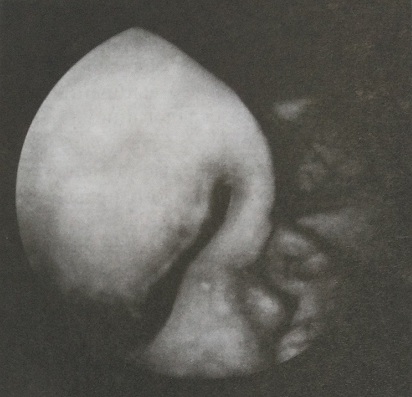
Рис. 151. Воспалительное тубоовариальные образование
При сформировавшемся пиосальпинксе (рис. 152) необходимо удалять маточную трубу или трубы, так как возможность восстановления ее (их) функции маловероятна, а риск прогрессирования или рецидива гнойного процесса, а также внематочной беременности велик.
Рис. 152. Пиосальпинкс
При пиоваре небольших размеров (до 6-8 см в диаметре) в структуре яичника и наличии интактной яичниковой ткани целесообразно произвести вылущивание гнойного образования и формирование культи яичника кетгутовыми или лучше викриловыми швами. Обязательной является санация брюшной полости растворами антисептиков и трансвагинальное АПД в течение 2-3 суток после операции. При наличии абсцесса яичника производится его удаление.
Показаниями к удалению придатков матки служат необратимые гнойно-некротические изменения в них. При наличии сформировавшегося гнойного тубоовариального образования (абсцесса) удаление производится путем биполярной коагуляции связок и сосудов с последующим их пересечением воронко-тазовой связки, собственной связки яичника, маточного отдела трубы и сосудов мезоварума и мезосальпинкса. Биполярная коагуляция дает надежный гемостаз, безопасна, не образует струпа, а только вапоризирует ткани.
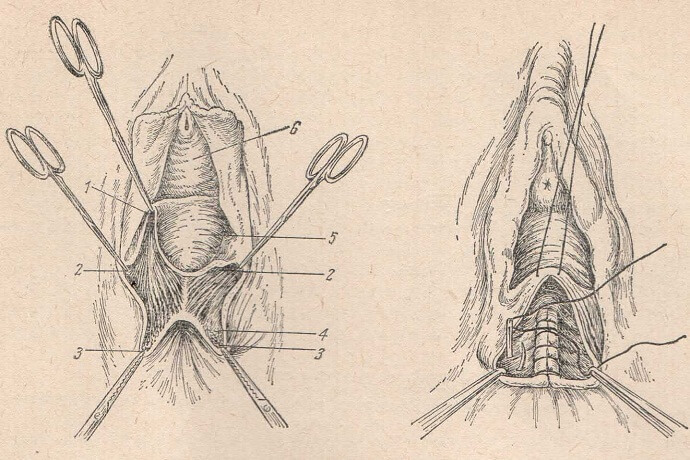
Наиболее оптимальным способом извлечения удаленных органов и тканей (труба, яичник, придатки) является задняя кольпотомия, которая затем используется для адекватного дренирования малого таза. Все операции необходимо заканчивать повторным тщательным промыванием полости малого таза и ревизией надпеченочного пространства для исключения затекания гноя и крови и выведением через кольпотомическую рану одной или двух трубок для дренирования.
Проведение АПД показано практически во всех случаях, поэтому целесообразно использовать двухпросветные дренажные трубки с последующим подключением к аспирационно-промывной системе.
Мы считаем нужным еще раз подчеркнуть, что дренирование малого таза и/или брюшной полости является обязательным этапом хирургического лечения больных гнойными воспалительными заболеваниями придатков матки. Адекватный подбор способа дренирования и квалифицированное его выполнение позволяют значительно снизить частоту осложнений и летальность в послеоперационном периоде и тем самым существенно расширить показания к реконструктивным операциям при данной патологии.