Синдром Штейна-Левенталя
Этот синдром встречается у молодых женщин и характеризуется нарушением менструального цикла, бесплодием, гирсутизмом, а в ряде случаев также ожирением и недоразвитием молочных желез. Кроме того, наблюдается увеличение и кистозные изменения яичников.
Впервые этот синдром был описан в 1935 г. Stein и Leventhal. Однако о склерокистозе было известно значительно раньше (Я. К. Хачкурузова, 1915; С. К. Лесной, 1928; Е. А. Гиговскин).

Точных данных о частоте этого синдрома в литературе нет. При вскрытии 740 умерших женщин различного возраста Sornmers и Wadman (1956) обнаружили склерокистозные изменения яичников у 26 (3,5%). Levi считает, что больные с синдромом Штейна - Левенталя составляют 1,45-2,8% всех гинекологических больных. Обследуя женщин, страдающих бесплодием, Le-venthal и Cohen (1951) из 316 обнаружили это заболевание v 2,8%, Bretechr (1952) из 1000 -у 4,3%, McGoagan (1954) из 1032 - у 0,6%, Ingersoll (1957) из 425 - у 3,2%.
Чаще этот синдром встречается среди больных с различными функциональными нарушениями: по данным М. Л. Крымской (1963), - у 7,6%.
Этиология
Этиология заболевания до сих пор не выяснена. Одни авторы ведущую роль в развитии синдрома отводят нарушениям функции гипофиза, другие - коры надпочечников, а третьи - патологическим изменениям в яичниках.
По мнению сторонников теории гипофизарного происхождения синдрома (Stein, 1945; Leventhal и Cohen, 1951; Н. Т. Старкова и С. А. Смирнова, 1964, и др.), он возникает в результате нарушения гонадотропной функции гипофиза. При этом большинство авторов (Stein, 1945; Sommers и Wadman, 1956; П. Г. Шушания, 1963, и др.) считают, что ведущую роль играет гиперпродукция ФСГ, в результате которой отсутствуют циклические изменения в яичниках и образуется огромное число незрелых фолликулов. При этом заметно повышается активность теки и клеток стромы, что и приводит к возникновению кист, утолщению белочной оболочки и склерозированию стромы яичников.
Другие сторонники этой теории большое значение придают лютеинизирующему гормону (ЛГ) гипофиза (Robinson, 1935; Leventhal, 1958; Botella-Llusia, 1967, и др.).
Однако исследования показали, что при синдроме Штейна - Левенталя экскреция гонадотропинов не отличается от таковой у здоровых женщин (Evans и Riley, 1960; Greenblatt и соавт., 1963, 1967, и др.). Эти данные опровергают теорию гипофизарного происхождения заболевания.
Cold и Frank (1958), Perlofi и соавт. (1958), Н. Т. Старкова (1961), М. С. Цирульников (1962) и другие авторы предполагают, что развитие поликистоза яичников является результатом влияния на них надпочечников. В этих случаях отмечают нарушения как надпочечникового, так и яичникового генеза, причем не всегда удается выяснить, какие из них первичные, а какие вторичные. Culliner и соавторы (1949), Kaskarelis (1960) и другие с помощью гистологических исследований находили при синдроме Штейна - Левенталя гиперплазию коры надпочечников. Некоторые клиницисты (Greenblatt, 1953; Jones и соавт., 1953, и др.) наблюдали успешные результаты лечения данного заболевания кортикоидными препаратами (в случаях неэффективного хирургического лечения). Есть данные (Perlofi и соавт., 1958; Gold и Frank, 1958; Evans и Riley, 1960, и др.) о повышении экскреции 17-КС при этой патологии. Pellegrini и соавторы (1960) наблюдали случай, когда после клиновидной резекции яичников повышенная экскреция 17-КС не снижалась.
Однако накоплено и много данных, которые ставят под сомнение эту теорию: гистологические изменения в яичниках и в надпочечниках при гиперплазии их коры и синдроме Штейна-Левенталя не идентичны; что касается гиперпродукции андрогенов в организме больных, то исследования ряда авторов (Green-blatt и соавт., 1961, 1967, и др.) показали, что их источником могут быть и яичники.
Е. И. Кватер и М. Л. Крымская (1961), М. Д. Моисеенко и соавторы (1966), Plate (1958), Leventhal (1962), В. П. Юровская (1972) и другие полагают, что при синдроме Штейна - Левенталя в первую очередь наступают нарушения в яичниках. При этом длительное время считали, что основным препятствием для овуляции является механический барьер -утолщенная фиброзная капсула яичников. Фиброз капсулы рассматривался как врожденное состояние (Shippel, 1955; Alvares и Heitman, 1958), следствие перенесенного воспалительного процесса (Loncinski и соавт., 1967) или результат других влияний эндогенного характера.
Патогенез
В последние годы патогенез синдрома Штейна - Левенталя рассматривают с новых позиций. Существует мнение, что этот синдром развивается вследствие нарушения синтеза стероидов в яичнике при ферментном дефиците, изменяющем гипофизарно-овариальное равновесие.
Полная или частичная блокада биосинтеза эстрогенов в яичниках определяет и вариабельность клинических проявлений. В зависимости от тяжести нарушений ферментного обмена синдром проявляется или сразу вслед за менархе или в более старшем возрасте. Дисстероидогенез приводит к установлению ановуляторных циклов, вирилизации и, наконец, к бесплодию. Botella-Llusia (1961), Pinto (1967) и другие считают, что дефект синтеза эстрогенов в яичниках имеет врожденный характер.
Многие исследователи большое внимание в развитии этого синдрома придают различным гипоталамическим нарушениям (А. А. Лебедев, 1966; Feher и соавт., 1957; Llusia, 1967; Leventhal и соавт., 1963, 1967, и др.).
Имеются сторонники и генетической теории, согласно которой склерокистозный яичник образуется в результате яичниковой дисгенезии при хромосомных нарушениях. В итоге в яичнике появляются врожденные дефекты, которые после пубертатного периода проявляются в виде изменения стероидогенеза и повышенной реактивности на гипофизарные гонадотропные гормоны (Netter, 1961; Milcu, 1962; Goldziecher, 1963; Serban, 1967).
Л. И. Тычинский (1972) выявил значительное снижение полового хроматина, что зависело не от хромосомной мозаики, а от дисгормоноза. Это было подтверждено наличием у всех обследованных больных нормального набора хромосом, а также достоверной корреляционной связи между уровнем экскреции 17-КС и содержанием полового хроматина. По мнению автора, склерокистоз развивается вследствие нарушений в генном аппарате, регулирующем синтез половых гормонов.
Вариабельность клинических проявлений, а также выраженная разноречивость биохимических и морфологических данных позволили высказать мысль о полиэтиологичности этого заболевания (М. С. Цирульников, 1962; Evans и Riley, 1960, и др.). Вероятнее всего, в развитии синдрома Штейна - Левенталя принимают участие гипоталамус, гипофиз, яичники и кора надпочечников. Не исключено влияние и других эндокринных желез (щитовидной, поджелудочной, вилочковой и др.), а также нервной системы (Л. С. Лесакова, 1962; Н. Т. Старкова и Е. В. Уранова, 1963; Pumpianski, 1957; Sterba и Sturma, 1963; Коларов и Докумов, 1963, и др.). Возможно, любая ситуация, вызывающая ановуляторные циклы, может быть причиной тех изменений в яичниках, которые наблюдаются при синдроме Штейна - Левенталя.
Не исключено, что это заболевание по патогенезу неоднородно (Е. М. Вихляева, 1973), чем, вероятно, и обусловлено многообразие клинического течения.
Яичники при синдроме Штейна - Левенталя увеличены в 3- 4 раза, имеют овоидную форму, плотные. Контуры яичника сохранены, а характерные извилины исчезают. Поверхность их гладкая, цвет - серый или беловато-перламутровый. Желтые тела или свежевскрывшиеся фолликулы отсутствуют (Е. И. Кватер и М. Л. Крымская, 1963; И. М. Вайман, 1963, и др.).
Эти макроскопические изменения, как правило, однотипны.
Гистологические исследования склерокистозных яичников также выявляют ряд общих особенностей: утолщенную капсулу, обилие граафовых пузырьков и почти полное отсутствие лютейновой ткани. Если в нормальном яичнике толщина капсулы равна примерно 100 мк, то при данной патологии она достигает 600 мк (Green и Golzieher, 1965), а иногда превышает норму в 8-10 раз (Б. И. Железной, 1959).
По мнению ряда авторов, такое утолщение капсулы является результатом высокой концентрации в яичниках андрогенов. Строма яичника, как правило, гиперплазирована. Промежуточное вещество отечно и находится в состоянии коллоидного перерождения.
При микроскопии выявляют множественные кистозноизмененные фолликулы на разных стадиях развития, подвергающиеся атрезии. Примордиальных фолликулов очень мало. Зрелые полностью отсутствуют. С помощью гистохимических исследований Dokumov (1963) обнаружил в клетках тека-ткани повышенное содержание гликогена, аскорбиновой кислоты и щелочной фосфатазы. В больших атретических фолликулах и в участках гиперплазии выявлена реакция на кетостероиды. В строме, периваскулярных пространствах и в стенках сосудов отмечено увеличение уровня кислых мукополисахаридов и в меньшей степени - мукопротеинов.
Gyory (1963) определял при синдроме Штейна - Левенталя высокую концентрацию андростендиола и почти полное отсутствие эстрона и эстрадиола. Избыточную секрецию андрогенов С. К. Лесной (1964) связывает с гиперплазией тека-ткани и стромы. Leventhal (1958) андрогенный эффект приписывает прогестерону и его производным.
Данные литературы о степени сохранности фолликулярного аппарата при заболевании чрезвычайно противоречивы. Многочисленные исследования, проведенные Е. П. Калашниковой (1970), показали, что он претерпевает значительные функциональные изменения. Поэтому естественно, что в фолликулах с нарушенной функцией возникают и нарушения синтеза стероидных гормонов.
Созревание яйцеклеток заторможено. Они сморщиваются, в цитоплазме появляются вакуоли, наступает лизис ядра и постепенно клетки погибают (А. И. Никитин и Н. А. Самошкина, 1970).
Заболевание чаще всего наблюдается в возрасте 20-30 лет, но может встречаться и в более молодом или старшем возрасте. Н. И. Бескровная и соавторы (1970) наблюдали этот синдром у 14-летней девушки.
По мнению Н. Т. Коваленко (1971), первые признаки синдрома Штейна - Левенталя появляются еще в период полового созревания, а затем заболевание медленно развивается в течение 3-14 лет. Л. И. Тычинский (1972) считает, что синдром склерокистозных яичников у 77,8% больных возникает в период полового созревания и только у 22,2% - в постпубертатном периоде.
Частота патологии у замужних и незамужних женщин примерно одинакова (М. Д. Моисеенко и соавт., 1963; Leventhal и Cohen, 1951, и др.).
Наиболее частым симптомом является аменорея. У девушек нарушение менструального цикла может быть единственной жалобой (Н. И. Бескровная и соавт., 1970).
Практическим врачам нередко приходится дифференцировать аменорею и опсоменорею. К сожалению, до сих пор постоянного критерия различия нет. Большинство авторов относят к аменорее все случаи задержки менструаций свыше 3 месяцев (Е. И. Кватер и М. Л. Крымская, 1963; Hoffman, 1959, и др.). Bjoro (1962) считает аменореей только те случаи, когда менструации отсутствуют свыше 6 месяцев, менее продолжительные интервалы причисляя к опсоменорее. Такого же мнения придерживаются Н. И. Бескровная и соавторы (1970).
Первые менструации (менархе) в 90% случаев наступают в 11 -16 лет и только в 10% -в более поздние сроки - в 17- 20 лет (Н. И. Бескровная и соавт., 1970).
Наступающей аменорее нередко предшествует нормальный менструальный цикл в период юности и даже в течение первых лет замужества. Затем цикличность нарушается, паузы между отдельными менструациями удлиняются, опсоменорея переходит в аменорею. По данным Н. И. Бескровной и соавторов (1970), нормальный менструальный цикл предшествовал последующей аменорее в 41,9% случаев; в остальных (58,1%) нарушения менструального цикла появились сразу же вслед за менархе.
Нарушения менструального цикла при синдроме Штейна - Левенталя не всегда носят характер аменореи или опсоменореи. По данным Н. И. Бескровной и соавторов, обобщивших материалы Института АГ АМН СССР, первичная аменорея встречается у 1,8% больных, вторичная аменорея и опсоменорея - у 78,2%, опсоменорея, чередующаяся с кровотечениями,- у 12,7%, ановуляторные кровотечения - у 2,7% и только у 4,7% менструальный цикл оставался ненарушенным. Продолжительность аменореи колеблется от 3 месяцев до нескольких лет.
Наиболее вероятной причиной аменореи Allen и соавторы (1959) считают блокирование избыточным количеством андрогенов, образующихся в поликистозных яичниках, выделяемого гипофизом ФСГ.
Другим довольно частым признаком этого заболевания является первичное или вторичное бесплодие. По данным ряда авторов (И. М. Вайман, 1963; Е. И. Кватер и М. Л. Крымская, 1964; Feher и соавт., 1957; Horsky и соавт., 1960, и др.), первичным или вторичным бесплодием страдают 50-90% больных. Н. И. Бескровная и соавторы (1970) выявили бесплодие у 73,5% больных (у 27,9% - первичное, у 72,1 % - вторичное), И. А. Мануйлова (1966) - примерно у 75%.
Третий характерный признак синдрома Штейна - Левенталя - гирсутизм. Он встречается в 50-70% случаев (И. М. Вайман, 1965; Stein и Leventhal, 1935; Keetel, 1957; Softer и соавт., 1961, и др.). Однако степень выраженности этого признака чрезвычайно вариабельна: от редких единичных волос до обильной растительности.
Различают значительный гирсутизм, умеренный и незначительный. При значительном у больных густые волосы покрывают обширные участки лица, туловища и конечностей; при умеренном гирсутизме растительность выражена слабо и расположена на отдельных небольших участках; при незначительном гирсутизме наблюдается рост редких волос на верхней губе, щеках или вокруг сосков молочных желез (Н. И. Бескровная и соавт., 1970).
Проявления гирсутизма чаще всего появляются с началом возникновения яичникового цикла или в первые 1-3 года после менархе. В 50-60% случаев гирсутизм развивается после нарушений менструального цикла. В редких случаях он возникает до наступления первых менструаций.
Даже при выраженном гирсутизме больные сохраняют женский вид. Несмотря на избыточную продукцию андрогенов увеличение клитора и огрубение голоса встречаются крайне редко.
К числу менее постоянных симптомов относятся нарушения развития молочных желез и ожирение. У большинства больных молочные железы недоразвиты. Параллелизма между проявлениями гирсутизма и степенью развития молочных желез нет.
Ожирение, которое Stein и Leventhal считали одним из кардинальных симптомов, встречается далеко не всегда. По мнению ряда авторов, этот признак вообще не имеет диагностического значения (Blewett, 1961).
Общее состояние больных с синдромом Штейна - Левенталя существенно не изменяется, работоспособность сохранена. Однако у некоторых из-за длительных нарушений менструального цикла, неспособности к зачатию и гирсутизма возникают неврозы, склонность к депрессивному состоянию. Значительная часть больных отмечают головные боли, бессонницу, снижение полового чувства, наступление фригидности. Если синдром продолжается много лет (10-15), то может наступить атрофия матки и молочных желез.
Н. И. Бескровная, Р. Ф. Либих и А. С. Слепых (1970) выявили гипоплазию матки у 45,5%, ожирение - у 36,4% и гипоплазию молочных желез - у 32% больных.
По данным Ю. А. Крупко-Болыповой и И. Б. Беловой (1974), гипоплазия матки и нарушение физического развития наблюдались в 44,2%, избыточный вес - в 82,8%, появление волос на лице и других участках тела - в 100%, а пальпаторное увеличение яичников - в 73,3% случаев.
Из всех перечисленных симптомов чаще всего сочетаются опсо- или аменорея с гирсутизмом (по данным большинства авторов, у 80-85% больных).
У большинства больных наряду с увеличением щитовидной железы отмечается и подавление ее йодопоглощающей функции (В. Н. Зинкина и соавт., 1973).
При постановке диагноза прежде всего учитывают имеющиеся клинические проявления - опсо- или аменорею, гирсутизм, первичное или вторичное бесплодие, ожирение, гипоплазию молочных желез. Большое диагностическое значение имеет влагалищное исследование матки и придатков. При бимануальной пальпации определяют нормальных или несколько меньших размеров матку и (в типичных случаях) увеличенные плотные безболезненные яичники. Поверхность их гладкая, подвижность сохранена. К сожалению, увеличенные яичники определить трудно, особенно если увеличение незначительное, а также у женщин, не живших половой жизнью и с наличием ожирения. Поэтому в сомнительных случаях необходимо использовать газовую пельвиграфию.
На пельвиграмме у больных с синдромом Штейна - Левенталя матка несколько меньших размеров, чем у здоровых женщин, а яичники увеличены, иногда достигают размеров матки. Они могут быть округлой, овальной или бобовидной формы. Форма определяется их положением в малом тазу во время рентгенографии.
Для определения размеров яичников рекомендуют их длину сравнивать с сагиттальным размером матки. В норме этот индекс больше единицы, при склерокистозе яичников он равен или меньше единицы (Borghi и соавт., 1961).
Совпадение рентгенологических данных с данными, получаемыми во время операции, достигает 90-95%. Это говорит о высокой диагностической ценности газовой пельвиграфии. Однако отсутствие на пельвиграммах увеличения яичников не дает оснований для исключения диагноза, так как в некоторых случаях синдром Штейна - Левенталя может протекать при незначительном увеличении яичников или даже без него (Н. И. Бескровная и соавт., 1970; Prunty и соавт., 1958; Blewett, 1961, и др.). Кроме того, яичники могут проецироваться не самым большим размером. Поэтому учитывать следует только положительные результаты пневмопельвиграфии.
В тех случаях, когда газовая пельвиграфия оказывается недостаточной, в качестве вспомогательного приема рекомендуют делать лапаро- или кульдоскопию (Е. И. Кватер и М. Л. Крымская, 1963; Chalmers, 1965, и др.). Эти исследования проводят по обычной методике. При осмотре обнаруживают увеличенные яичники, покрытые гладкой серовато-белой капсулой, и просвечивающиеся различной величины кисты. Для правильной оценки результатов нужен определенный навык. При наличии сращений в малом тазу осмотр оказывается невозможным.
Широко используют также различные тесты функциональной диагностики (измерение базальной температуры, изучение кольпоцитограмм, определение симптомов «зрачка», исследование соскоба эндометрия и др.).
Кривая ректальной температуры у больных монофазная, только в редких случаях наблюдаются непродолжительные ее подъемы. Данные определения базальной температуры свидетельствуют об отсутствии цикличности в деятельности яичников. Не удается выявить циклических изменений эстрогенно-прогестероиового метаболизма и при изучении кольпоцитограмм.
Положительный феномен «зрачка» отмечается не всегда. При биопсии эндометрия, как правило, признаки секреторной деятельности не определяются. Эндометрий чаще всего находится в состоянии пролиферации без резко выраженной гиперплазии, изредка он бывает атрофированным. Только в тех случаях, когда опсо- или аменорея сменяются маточными кровотечениями, наблюдается железисто-кистозная гиперплазия или полипоз эндометрия (А. С. Лесакова, 1962; М. Д. Моисеенко и соавт., I 1963; И. М. Вайман, 1965; Kaufman и соавт., 1959; Evans, Riley, 1960; П. Коларов и С. Докумов, 1964).
Определенное значение в диагностике имеют и некоторые лабораторные исследования. Так, Н. И. Бескровная и соавторы (1970) выявили незначительные нарушения в углеводном обмене и снижение основного обмена (в 69,5%) у больных с синдромом Штейна - Левенталя.
Несмотря на наличие гирсутизма содержание 17-КС в моче бывает нормальным или слегка повышенным. По данным Leventhal и Cohen (1951), уровень экскреции кетостероидов колеблется от 5,4 до 30 мг/сут.
Для дифференциации яичникового и надпочечникового характера заболевания используют кортизоновую или преднизолоновую пробу. В течение 8 дней больной дают 50-100 мг кортизона (или по 20 мг преднизолона в течение 5 дней). До и после пробы определяют количество 17-КС Если надпочечники гиперплазированы, то блокада экскреции АКТГ приводит к уменьшению выделения 17-КС, если же имеется патология со стороны яичников, то кортизоновая проба не должна влиять на экскрецию 17-КС. Оказалось, что эта проба при синдроме Штейна-Левенталя не дает отчетливого снижения содержания 17-КС (Е. И. Кватер и М. Л. Крымская, 1964; И. М. Вайман, 1965, и др.).
Для исключения гиперплазии коры надпочечников у больных с повышенной экскрецией 17-КС рекомендуют производить супраренографию. С этой же целью некоторые авторы (Divila и соавт., 1973; Ю. А. Крупко-Большова и И. Б. Белова, 1974) применяют пробы с дексаметазоном и АКТГ.
Данные об эстрогенной активности яичников при синдроме Штейна - Левенталя чрезвычайно противоречивы. У больных с опсо- и аменореей экскреция эстрогенов чаще бывает пониженной, а у больных с ановуляторными кровотечениями, наоборот, повышенной.
Уровень прегнандиола в суточной моче в большинстве случаев понижен. Это является одним из доказательств того, что при синдроме Штейна - Левенталя менструальные циклы носят ановуляторный характер. Однако у некоторых больных уровень прегнандиола был повышенным.
Так как клиническая картина при синдроме Штейна - Левенталя вариабельна, а данные дополнительных исследований не всегда однотипны, то диагностика в ряде случаев оказывается довольно трудной. Ряд сходных симптомов может быть и при другой патологии - адреногенитальном синдроме, опухолях коры надпочечников, гипофиза, синдроме Иценко - Кушинга и др. Уже при сборе анамнеза необходимо уточнить, не было ли затруднений в определении пола при рождении. Если были, то можно заподозрить врожденную гиперплазию коры надпочечников. При наличии указаний на быстрый рост в раннем детстве, ложное преждевременное половое созревание можно предположить препубертатную гиперплазию коры надпочечников.
При вирильном синдроме на почве адрено-генитальных нарушений или при арренобластоме яичника часто наблюдаются гипертрофия клитора, низкий мужской голос. При вирильном синдроме надпочечниковой этиологии можно обнаружить мужской тип телосложения, хорошо развитую мускулатуру, широкие плечи, гирсутизм, гипоплазию или атрофию молочных желез, низкий голос, гипертрофию клитора. У больных с синдромом Иценко - Кушинга - характерная лунообразная форма лица, атрофия молочных желез, иногда выраженная гиперемия лица, ожирение верхней половины туловища, обильные acne vulgaris, мышечное недоразвитие. При маскулинизирующих опухолях яичников вначале наступает дефеминизация, а затем маскулинизация с атрофией молочных желез, возникает мужское телосложение, грубеет голос, выпадают волосы вплоть до облысения. В случаях заболевания коры надпочечников отмечается мужской тип оволосения, гипертрофия клитора. Для врожденного адрено-генитального синдрома характерно нарушение развития наружных половых органов.
С помощью двуручного влагалищного исследования при маскулинизирующих опухолях определяют увеличение только одного яичника, при болезни Иценко - Кушинга - атрофию внутренних половых органов.
В последние годы для диагностики начали использовать метод ультразвуковой эхографии. Нормальный яичник на эхограммах дает рядом с маткой «немую» зону диаметром 5-6 ем, а склерокистозный - зону больших размеров с тенями, соответствующими увеличенным яичникам. По мнению Кип и Bosze (1973), ультразвуковой метод является достаточно точным.
Так как ряд признаков, характерных для синдрома Штейна - Левенталя (опсо- и аменорея, бесплодие, ожирение) может наблюдаться также при опухолях гипофиза и диэнцефальной области, то для исключения этих заболеваний необходимо производить краниографию (В. А. Тихонов, Н. И. Бескровная, 1974). Многочисленные попытки лечить больных с синдромом Штейна - Левенталя стероидными гормонами оказались безуспешными. Видимо, глубокие морфологические изменения в яичниках уже не могут исчезнуть под влиянием консервативной терапии.
Стероидные гормоны не оказывают положительного действия и на избыточное оволосение. Не случайно Stein высказался против применения гормонов. Их следует назначать в основном с дифференциальнодиагностической целью. Если лечение окажется эффективным, то можно полагать, что в данном случае не склерокистозные изменения, а мелкокистозное перерождение яичника (И. А. Мануйлова, 1964).
Лечение
Консервативное лечение вполне оправдано в тех случаях, когда ставят задачу добиться у больных овуляции и наступления последующей беременности. Таугпог и соавторы (1962) 20 больным вводили менопаузальный гонадотропин (пергоная), а при появлении положительного симптома «папоротника» назначали хорионический гонадотропин (по 400 ME хориогонйна в течение 3 дней). У 13 из них наступила беременность.
Имеются сообщения о благоприятном влиянии и синтетического нестероидного препарата кломифена (Н. Николов и Б. Напазов, 1971; П. Чамов, 1971; Kuhne и Dassler, 1972, и др.). Cohen (1966) лечил кломифеном 24 больных. У 7 из них в последующем наступила беременность. Кломифен назначают по 50 мг/Сут в течение 5 дней, начиная с 5-го дня цикла. Проводятся 2-3 курса. Овуляция наступает через 6-7 дней после прекращения лечения. О хороших результатах применения кломифена для вызывания овуляции сообщают также Bayot и Vokaer (1968), Cession (1971), Shirai и соавторы (1972), Sherman и Korda (1972) и др. Считают, что терапия кломифеном может быть успешной только в тех случаях, когда суммарное количество выделяемых эстрогенов выше 10 мкг/сут (И. А. Мануйлова и Т. Я. Пшеничникова, 1971).
По данным Greenblatt и соавторов (1961), кломифен дает положительные результаты в 50-82% случаев. Beck и соавторы (1966) считают, что применение кломифена следует считать успешным, если овуляция наступила в течение первых двух курсов лечения. По мнению Migliovacea (1968), если в течение 3 курсов положительного эффекта нет, то лечение кломифеном нужно прекратить.
Этот препарат вызывает побочные явления: развитие фолликулиновых и лютеиновых кист, чрезмерную стимуляцию яичников (Schultze, 1965; Hammerstein, 1967). Кроме того, бывают головная боль, тошнота, сонливость, недомогание и др. Все это объединяют под понятием синдрома гиперстимуляции яичников, который характеризуется повышением выделения эстрогенов (до 1200 мкг/сут) и прегнандиола (до 18 мг/сут).
Bernard и Beauchamps (1971), Matsumoto (1973) для восстановления менструального цикла применяют циклофенил (сексовид). Механизм действия этого препарата сходен с влиянием кломифена и состоит в усилении выделения ЛГ. По данным Bernard и Beauchamps, положительный результат наблюдается в 73-84% случаев. Гиперстимуляции яичников при его применении не наступает.
Чтобы избежать нежелательных побочных явлений, лечение кломифеном, пергоналом, сексовидом необходимо проводить только под контролем экскреции эстрогенов или кольпоцитографии, что позволяет практически полностью предотвратить тяжелые симптомы синдрома гиперстимуляции яичников (И. А. Мануйлова и Т. Я- Пшеничникова, 1971).
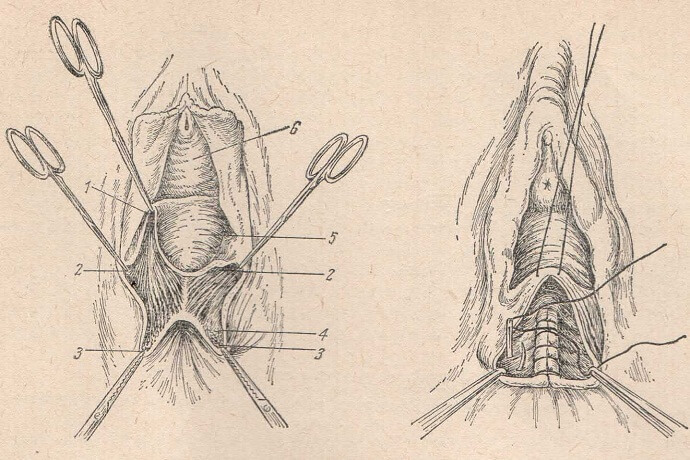
Широко распространен в настоящее время хирургический метод лечения больных со склерокистозом яичников. Существует несколько методик. Исходя из ранее существовавшего представления о том, что в основе заболевания лежит утолщение белочной оболочки яичника, многие авторы делали их декапсуляцию. Эту же цель преследует и Baily, предложив рассечение яичников и последующее их сшивание «спина к спине». Однако большинство авторов являются сторонниками клиновидной резекции (с удалением 2/3 ткани яичников). Методика клиновидной резекций довольно проста. Разрез не следует доводить до ворот яичника, чтобы не нарушить кровоснабжение оставшейся части. Ткань яичника следует шить тонкой или кишечной иглой. Затягивать швы необходимо осторожно, чтобы они не прорезались.
Некоторые авторы (Н. Т. Коваленко, 1971; А. А. Козбагароз и Д. А. Курмангалиева, 1973, и др.) взамен клиновидной производят субтотальную резекцию.
Есть сторонники и операции декортикации яичника (С. И. Давыдов, Б. М. Хромов и В. 3. Шейко, 1973), которую при чрезмерном развитии тека-ткани сочетают с резекцией. Это, по мнению С. Н. Давыдова (1973), значительно улучшает эффект вмешательства.
Прежде чем приступить к операции, рекомендуют произвести диагностическое выскабливание матки, чтобы удалить патологически измененную слизистую оболочку и исключить злокачественные заболевания. И. А. Мануйлова (1966) считает это оправданным, так как, по данным W. Andrews и М. Andrews (1960), у каждой 4-5-й больной с синдромом Штейна - Левенталя был выявлен рак матки.
Результаты хирургического лечения обычно являются удовлетворительными. Менструальный цикл восстанавливается у 68-89% женщин (Е. И. Кватер и М. Л. Крымская, 1963; И. М. Вайман, 1965; А. С. Слепых, 1970; Ingersoll, 1955; Ship-perl, 1955, и др.). Чаще это происходит через 2-5 недель после операции. У некоторых увеличивается в размерах матка, развиваются молочные железы, исчезает тенденция к ожирению, улучшается психическое состояние.
Суммарное выделение эстрогенов, гонадотропинов и прегнандиола приближается к величинам нормального менструального цикла (Н. И. Бескровная и соавт., 1971).
Показателем эффективности хирургического лечения является и состояние эндометрия: в 3,5 раза увеличивается число больных с секреторными изменениями в эндометрии, в 2 раза реже выявляют его атрофию. Однако в ряде случаев у больных остается железистая и железистокистозная гиперплазия эндометрия. Тщательный анализ таких результатов, проведенный Н. И. Бескровной, О. Н. Савченко и Е. Г. Соколовым (1971), показал, что гиперплазия сохранялась только в тех случаях, где до операции не производили выскабливание слизистой оболочки матки. Авторы подчеркивают необходимость выскабливания перед каждой операцией, предпринимаемой по поводу поликистоза яичников.
У многих больных возможно наступление беременности: по данным Л. И. Тычинского (1972), Н. Й. Бескровной и соавторов (1971),- у 60,5%, а по данным Б. И. Железнова (1972), у 85%.
У части оперированных уменьшается и гипертрихоз. Для получения более выраженного эффекта при лечении гирсутизма некоторые авторы применяют метронидазол (А. С. Слепых, 1970; Wahlen и Astedt, 1965, и др.). Препарат назначают с 5-го дня менструального цикла по следующей схеме: в течение 2 дней по 1 таблетке (0,25 г) 3 раза в день, затем 10 дней по 2 таблетки 3 раза в день и, наконец, последние 2 дня снова по 1 таблетке 3 раза в день. После месячного перерыва метронидазол принимают по 2 таблетки 3 раза в день в течение 14 дней. Третий курс лечения производят также после месячного перерыва - в течение 14 дней по 3 таблетки 3 раза в день (А. С. Слепых, 1970).
Мы не наблюдали должного эффекта от такой терапии. К тому же длительное применение метронидазола вызывает ряд побочных явлений (головные боли, тошноту, крапивницу, зуд, иногда лейкопению). Однако в редких случаях положительный эффект бывает довольно выраженным.
Имеются сообщения об эффективности овосистона (Lunow и Lisse, 1974). Его назначают по 1 таблетке ежедневно в течение 21 дня с 7-дневным интервалом. Значительное уменьшение гипертрихоза отмечено у 67% женщин в течение 1 года, у 79% - до 2 лет, у 72% - более 2 лет. Продолжительный эффект лечения наблюдали у 58% больных. По мнению авторов, овосистон корригирует метаболизм стероидов в яичниках и надпочечниках.
При сочетании склерокистоза яичников с функциональными нарушениями коры надпочечников обычно проводят консервативное лечение. Назначают преднизолон по 10 мг в день, а затем постепенно снижают дозу до 5 мг в день. При этом введение препарата до установления нормального цикла и наступления беременности проводят в среднем в течение 11 менструальных циклов. Беременность, по данным Perloff и соавторов (1965), наступает у 40,8% из числа лечившихся. Таких больных лечат и по другой методике: в первой половине менструального цикла назначают по 5-10 мг преднизолона, а во второй по 0 мг прогестерона в течение 8-10 дней (Е. М. Вихляева, 1973).
Кортикостероидные препараты и прогестерон назначают также в послеоперационном периоде (у больных с заметно повышенной экскрецией 17-КС - в дооперационном периоде). Л. В. Маслова (1973) при осложненных формах склерокио тозных яичников рекомендует применять 17а-гидроксипрогестерона капронат (по 125 мг во второй фазе менструального цикла) в сочетании с преднизолоном. По ее данным, поочередное введение этих препаратов почти во всех случаях позволяет добиться стойкой нормализации менструальной функции.
Многие авторы, изучавшие отдаленные результаты хирургического лечения, рецидивов не отмечают (Stein, 1967; В. П. Юровская, 1972, и др.). Другие указывают на возможность возникновения в ряде случаев рецидивов (А. С. Слепых, 1970; Ingersoll и Мс Dermott, 1950; Leventhal и Cohen, 1951, и др.).
Суть хирургического лечения, по мнению Shippel (1955), сводится к тому, что устранение при операции излишней тека-ткани освобождает гипофиз от подавления текой и обеспечивает возможность яичникам отвечать на гонадотропины гипофиза.
М. Г. Арсеньева (1973) считает, что при клиновидной резекции удаляют гиперплазированную тека-ткань, вырабатывающую избыточное количество андрогенов, которые тормозят гипоталамическую регуляцию гонадотропной функции гипофиза. Однако она не исключает и другой механизм: при операции разрушают и удаляют многие кисты, вырабатывающие эстрогены и их предшественники, вследствие чего падает гормональный уровень. Это способствует восстановлению механизма обратных связей между гипоталамусом, гипофизом и яичником.
Чем меньше поврежден фолликулярный аппарат яичников до операции, тем выше клинический эффект после нее. В связи с этим некоторые авторы считают целесообразным раннее хирургическое лечение, особенно, если нет возможности применить консервативную терапию кломифеном (М. Г. Арсеньева, 1973, и др.).
Дискутабельным является вопрос о продолжительности сохранения репродуктивной функции после операции. Stein (1966) утверждает, что плодовитость после нее сохраняется в течение всего репродуктивного возраста. Другие авторы считают, что детородная функция восстанавливается лишь на короткое время.
Работы Н. И. Бескровной и соавторов (1971), В. П. Юровской (1972) и наши наблюдения свидетельствуют о том, что возможность наступления беременности по мере увеличения срока после операции не только не снижается, а, наоборот, увеличивается.
По данным В. П. Юровской (1972), полная нормализация функции яичников и гонадотропной функции гипофиза, а также установление физиологических взаимоотношений в системе гипофиз - яичник - матка наступают только через 2 года после операции. Этот же срок является оптимальным для наступления беременности.
Н. Николов и Б. Папазов (1971) полагают, что перед тем как принять решение о хирургической операции, необходимо предварительно провести лечение кломифеном, тем более что такая терапия ничем не мешает последующей клиновидной резекции в случае, если консервативное лечение окажется неэффективным.
Именно так поступают И. А. Мануйлова (1971), Е. М. Вихляева (1971) и другие отечественные гинекологи. Мы считаем такую тактику вполне оправданной.