Лечение миомы матки
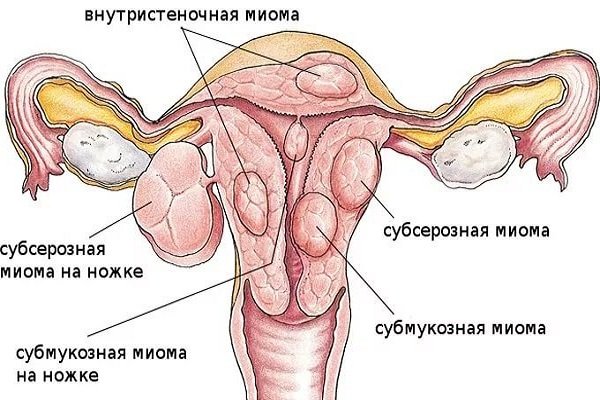
Это одна из наиболее распространенных доброкачественных опухолей, развивающихся в мышечной оболочке матки (миометрии). Морфологически выделяют простые, пролиферирующие миомы матки и предсаркомы. Цель лечения – торможение роста опухоли. На следующем рисунке приведены возможные виды миомы матки.
Задачи лечения:
- восстановление нарушенных соотношений в гипоталамо-гипофизарной системе;
- устранение (снижение) проявлений сопутствующего воспалительного процесса;
- нормализация функции яичников;
- улучшение состояния миометрия.
Общие принципы лечения:
- максимальное оздоровление всего организма больной с целью восстановления системы регуляции половой функции и смежных с ней систем;
- устранение ановуляторных циклов: снижение гиперэстрогенизма, повышение рецептивности тканей, восстановление двухфазное менструального цикла в репродуктивном периоде и уменьшение пролиферативного влияния гормонов в более позднем возрасте;
- уточнение преморбидного фона больной;
- принцип максимальной онкологической настороженности на всех этапах диспансерного наблюдения;
- строгий индивидуальный подход к составлению рациональной программы лечебного воздействия.
Выбор метода лечения определяется: особенностями патогенеза заболевания; формой и темпом роста опухоли; путями развития процесса; предполагаемым первичным очагом поражения; степенью вовлечения в патологический процесс различных отделов нейроэндокринной системы. Исходя из системного подхода в лечении миомы матки методом выбора является консервативная терапия, оперативное вмешательство патогенетически не обосновано. Таким образом, основу современных принципов ведения больных с миомой матки должно составлять сочетание консервативного лечения с хирургическим. Классификация методов лечения миомы матки представлена на следующем рисунке.

Консервативное лечение. Фармакотерапия
Пути консервативного лечебного воздействия при миоме матки следующие:
- раннее выявление и лечение сопутствующих гинекологических и экстрагенитальных заболеваний;
- коррекция нарушенных гормональных соотношений;
- лечение анемии, волемических и метаболических нарушений;
- нейротропные воздействия;
- торможение роста опухоли или уменьшение размеров узлов.
Консервативное лечение начинают с момента установления диагноза независимо от возраста, субъективного статуса, величины и формы опухоли, особенностей клинического течения. Накануне лечения обязательно проведение клинико-диагностического скрининга с целью выделения патогенетического варианта миомы матки, уточнение формы и темпа роста опухоли, величины и локализации узлов и, таким образом, определение индивидуальной рациональной программы лечебного воздействия. Формы и методы консервативного лечения (табл. 58) выбирают с учетом мультифакторности патогенеза и патофизиологии опухоли. Длительность его должна быть строго регламентирована во времени. Лечение продолжают до наступления менопаузы, если ранее не произошло полное выздоровление. В случае отсутствия эффекта от консервативного лечения и сохранения нарушений репродуктивной функции оно не должно превышать 2–3 лет.
Показания:
- Консервативное лечение миомы матки приемлемо в любом возрасте до наступления менопаузы, но особенно в репродуктивном периоде.
- Клинически малосимптомное и бессимптомное течение заболевания.
- Расстройства менструального цикла типа мено-, метроррагий, не приводящие к анемизации женщины.
- Миома матки в сочетании с тяжелой экстрагенитальной патологией, являющейся противопоказанием к хирургическому лечению.
- Сочетание миомы матки с воспалением придатков матки, клетчатки малого таза с адгезивным процессом при условии отсутствия мешотчатых гнойно-воспалительных образований, частых обострений и прогрессирующего течения воспаления.
- Сочетание миомы матки с аденомиозом, эктоцервикальным эндометриозом шейки матки.
- Особенности локализации опухоли и клинического течения: а) фиброматозные узлы интерстициальные, межмышечные и субсерозные на широком основании независимо от величины их; б) множественная узловатая миома матки, по величине не превышающая 13–14 нед. беременности; в) интерстициальные миоматозные узлы, пролабирующие в полость матки, или субмукозные на широком основании, не приводящие к анемизации больной; г) одиночные субсерозные узлы на ножке без пере-крута и нарушения питания в молодом возрасте, при нежелании проводить операцию.
- Консервативное лечение как предварительный этап подготовки к предстоящей консервативной миомэктомии или как этап восстановительного лечения после удаления миомы матки.
Противопоказания к консервативному лечению миомы матки:
- миома матки в сочетании с опухолью яичника, раком эндометрия, влагалищной части шейки матки; большие размеры опухоли (свыше 14 нед.) в сочетании с нарушением функции смежных органов и болевым синдромом;
- выраженная деформация полости матки, обусловленная подслизистой локализацией миоматозного узла, сопровождающейся анемизацией больной;
- рождающийся подслизистый узел;
- подозрение на саркому матки (быстрый рост);
- сочетание миомы матки и беременности;
- неясный диагноз.
Медикаментозная негормональная терапия. Диетотерапия
Является одной из составных частей комплексного лечения, позволяет корригировать многие нарушения обменных процессов. Предпочтительно белковое питание с ограничением жиров, углеводов, назначение витаминов (А Е К С, группа В) и микроэлементов (медь, цинк, железо, йод). С целью нормализации функции желудочно-кишечного тракта рекомендуют фруктовые и овощные соки (1 стакан свекольного, яблочного, сливового, абрикосового сока) или по 1/4 стакана картофельного сока натощак 1 раз в день на протяжении до 6 мес. с периодическим питьем (7-10 дн.) по утрам 1/2-1 стакана слегка подогретой минеральной воды («Смирновская», «Боржоми», «Ессентуки» № 4, 17).
Антианемическая, утеротоническая терапия
Седативное лечение показано при вовлечении в процесс центральной нервной системы. Применяют транквилизаторы (мебикар, триоксазин, сибазон), растительные вещества (настойка валерианы, пустырника), малые нейролептики (группа феназепама, френолон), комбинированные препараты (беллатаминал, белласпон, беллоид) в среднетерапевтических дозах курсами по 2–3 нед. К лечению гипертензии и сахарного диабета привлекают смежных специалистов. Адаптогены, иммуно-корректоры стимулируют адаптационно-приспособительные механизмы, защитные силы организма и функции иммунной системы. Назначают: экстракт элеутерококка – по 30–40 капель 3 раза в день после еды; метилурацил – по 0,5 г 3 раза в день внутрь; индоме-тацин (метиндол) – по 25 мг 2 раза в день во 2-ю фазу менструального цикла курсами по 2 мес. с интервалом в 6 мес. При сопутствующем воспалительном процессе придатков и миоме матки кроме метилурацила, проди-гиозана используют декарис (левамизол) – по 150 мг 2 раза в неделю или тималин – по 5–20 мг в/м (доза на курс – 30–100 мг).
Витамины
Для торможения роста опухоли показан комплекс витаминов А, С, Е, пентовит. Они оказывают регулирующее влияние на нейроэндокринную систему, нормализуют гонадотропную функцию гипофиза и обмена стероидов, потенцируют активность желтого тела.
Витамин А избирательно влияет на эстрогенные рецепторы эффекторных органов, при этом для терапии применяют дозы, в 1,5–2 раза превышающие высшую суточную дозу. Расчет витамина А проводят следующим образом: 30 капель (1 мл) масляного раствора составляют 100 000 ЕД. Таким образом, 15 капель ретинола ацетата, примененного 3 раза вдень, будут составлять 150 000 ЕД, а 20 капель 3 раза в день – 200 000 ЕД.
Методика применения витамина А: 1) препарат назначают во 2-ю фазу менструального цикла (15–26-й день), продолжительность приема – не менее 12 и не более 15 дн.; лечебная суточная доза – 150 000–200 000 ЕД (15–20 капель 3 раза в день на протяжении 3–6 менструальных циклов, при необходимости до 8–12 мес); 2) в/м 3,44 %-й р-р – по 2 мл (200 000 ЕД).
Витамин С назначают в период овуляции и во 2-ю фазу менструального цикла в виде аскорбиновой кислоты – по 0,25 г 1–2 раза в день (12–26-й день).
Токоферола ацетат (витамин Е) как регулятор нейро-эндокринной системы используют по 100 мг (I капсула) с 14-го по 26-й день менструального цикла. Комплексная витаминотерапия дана в таблице 58.

Препараты йода
Лечебный эффект обусловлен действием йода на яичники, в которых наблюдается задержка роста и созревания фолликулов. Наиболее показаны при сочетании миомы матки в любом возрасте с ожирением и сердечно-сосудистой патологией.
Методика применения:
- микродозы йода (0,25 %-й р-р йодистого калия) – по 1 ст. ложке 1–2 раза в день без перерыва в течение 6–10 мес; целесообразно сочетать с приемом картофельного сока;
- электрофорез из 1–2 %-го р-ра калия йодида (ионы йода вводят с отрицательного полюса по общепринятой методике; курс 40–60 воздействий ежедневно, кроме месячных);
- метод показан при лечении миомы матки в случае необходимости вызывать дополнительную атрофию эндометрия при безуспешности других методов.
Микроэлементы
Медь – стимулирует фолликулогенез; цинк – в связи с его дефицитом у больных влияет на лютеинизирующую и кортикотропную функцию гипофиза, особенно при повышении продукции андрогенов сетчатой зоной коры надпочечников; препараты железа, кобальта – показаны для борьбы с анемией. Наиболее приемлемая методика лечения медью и цинком – в виде электрофореза циклично (с 4–5-го дня менструального цикла проводят 10 сеансов с 1–2 % р-ром сульфата меди, а с середины цикла и во 2-ю фазу – 10 процедур с 1–2 % р-ром сульфата цинка).
Противовоспалительные средства
Показаны больным, у которых миома матки развивается на фоне хронического сальпингооофорита со сниженной гормональной активностью яичников, значительным угнетением защитных свойств организма и вторичным вовлечением в патологический процесс ГГЯС. Антибактериальную терапию проводят по строгим показаниям, в период обострения процесса или в сочетании с лечением продигиозаном. Протеолитические ферменты целесообразно применять путем электрофореза СМТ (2–3 курса по 15 процедур, с перерывом между ними в 1 мес).
Гормональная терапия
Показания:
- миома матки в позднем репродуктивном возрасте или в преме-нопаузе для нормализации менструального цикла;
- лечение гиперпластических процессов эндометрия при миоме матки;
- выраженные противопоказания к хирургическому лечению;
- торможение роста опухоли с целью избежать или отсрочить оперативное вмешательство.
Гифотоцин – в/м ежедневно по 1 мл в течение 12–15 дн., начиная с 5–7-го дня менструального цикла. Лечение проводят в течение 2–8 циклов. Препарат можно применять в любом возрасте, особенно при меноррагиях – по 1 мл 2–3 раза в день до гемостаза.
Андрогены. Показания: миома матки в пременопаузе. Они оказывают угнетающее действие на гонадотропную функцию гипофиза, фолликулярный аппарат яичников, вызывают атрофию эндометрия. В назначении необходимо строго соблюдать дифференцированный подход.
Метиландростендиол используют по 50 мг/сут. в 1-ю фазу менструального цикла в течение 3–4 мес, 2 курса с перерывом, или по 25 мг 2 раза в сутки, начиная с 7-го дня цикла в течение 15 дн. на протяжении 3 менструальных циклов.
Метилтестостерон назначают в среднем по 2 табл. 3 раза в день (30 мг) ежедневно под язык в течение 20 дн., 3 мес. подряд с 10-дневным интервалом.
Тестостерона пропионат вводят по 25 мг через день в/м, всего 10 инъекций, курс 3 мес. с интервалом в 10 дн.; или по 25 мг 2 раза в неделю больным до 40 лет и 50 мг 2 раза в неделю – больным старше 40 лет (10 инъекций), курсами через 3, 4 и 6 мес; или по 1 мл 10 %-го р-ра тестената на 14–17-й день менструального цикла женщинам моложе 35 лет и больным старше 45 лет – 1 мл сустанона-250 (омнадрена) в течение 3 менструальных циклов. Курс повторяют 2–3 раза. Месячная доза андрогенов в инъекциях не должна превышать 200–300 мг, при приеме внутрь – не более 600–700 мг.
Выделяют следующие варианты дифференцированного подхода к лечению андрогенами. При небольших размерах опухоли с умеренно повышенной кровопотерей показано проведение 3–4 курсов лечения андрогенами по вышеописанным схемам. При опухолях мягкой консистенции с малым содержанием соединительной ткани показаны инъекции 1 мл гифотоцина через день (всего 12) и 6 инъекций по 25 мг через день тестостерона пропионата. При небольших размерах опухоли с умеренно повышенной кровопотерей применяют сублингвально поочередно по 6 дн. прегнин (30 мг) и метилтестостерон (30 мг) при общей продолжительности приема препаратов 24 дн., после чего больные в течение 20 дн. получают утеротоники (стиптицин, экстракт кукурузных рылец и др.). При выраженной тенденции к росту опухоли, склонности к гиперэстрогении, особенно при экстрагенитальной патологии, используют в/м циклические инъекции тестостерона пропионата – по 25 мг на 7, 14, 21-й день менструального цикла или на 5, 10, 15-й дни сохраненного цикла с последующим назначением гестагенов (6 мес), или по 25 мг 2 раза в неделю (100–120 мг) – до 18-го дня менструального цикла, а далее используют прогестерон по 10 мг/сут. в течение 8 дн., на протяжении 6 мес При росте миомы матки в менопаузе показаны массивные дозы андрогенов (750 мг в первый месяц лечения: 5 инъекций 5 %-го р-ра тестостерона пропионата по 1 мл, затем 5 инъекций того же р-ра по 1 мл в/м через день и далее – по 1 мл в/м через 2 дня, также 5 инъекций). В течение последующих омес. назначают гестагены (прегнин 30 мг/сут.) в течение 10 дн. с 20-дневными интервалами. При необходимости показан повторный курс лечения (идентично). При миоме матки небольших размеров (в возрасте после 48 лет) с длительными маточными кровотечениями, анемизацией больных показан меностаз.
Схема: после инструментального удаления эндометрия или прекращения кровянистых выделений назначают в/м тестостерона пропионат – по 50 мг 3 раза в неделю первые 2 нед. подряд, в последующие 2 нед. – по 50 мг 2 раза в неделю и в дальнейшем – по 50 мг 1 раз в неделю до общей суммарной дозы 1000 мг. Для меностаза используют также метилтестостерон по схеме: 1-я неделя – по 50 мг под язык, 2-я – по 45 мг, 3-я – по 40 мг, 4-я – по 35 мг и в дальнейшем – по 30 мг ежедневно до общей суммарной дозы 3 500 мг.
Гестагены. Использование их при лечении миомы матки основано на двух эффектах: антиэстрогенном и антифиброматозном. Применяемые препараты разделяют на две группы: 1-я – прогестероновый ряд (прогестерон, прегнин, 17-ОПК); 2-я – норстероидный ряд (норэтистерона ацетат, примолютнор, норколут, ацетомепрогенол).
Прогестерон назначают по 5–10 мг в/м 1 раз в день в течение 10–12 дн. во вторую фазу менструального цикла в течение 3–6 мес. Целесообразно после окончания каждого ежемесячного цикла лечения прогестероном вводить гифотоцин – по 1 мл 1 раз в день в течение 5–6 дн., либо чередовать (с 7-го дня менструального цикла) прогестерон (всего 10–12 инъекций) с утеротониками (гифотоцин).
Лечение проводят на протяжении 3 мес. (1-й курс). Повторные курсы (3–4) назначают с интервалами в 2–3 мес. Следует избегать больших доз 17-ОПК из-за способности препарата вызывать отек эндометрия и снижение его тонуса.
Норэтистерона ацетат, норколут назначают по одной из схем: а) с 5-го по 25-й день менструального цикла – по 10 мг/сут.; б) с 16-го по 25-й день цикла в течение 3–4 мес. – по 2,5 – 15 мг/сут. Доза на курс – 1500–2000 мг. Суточную дозу подбирают индивидуально с учетом риска возникновения дегенеративных изменений в ткани опухоли. Продолжительность лечения норстероидами должна сообразовываться с клиникой заболевания и колебаться в пределах от 3 до 9 мес. в течение каждого календарного года. Необходим соответствующий подбор соотношений суточной дозы и общей продолжительности курса лечения. Для создания гестагенной аменореи применяют норэтистерона ацетат – по 5–10 мг/сут. в непрерывном режиме или 15 мг/сут. (по 5 мг 3 раза в день) с 5-го по 25-й день цикла. При миоме матки в климактерическом периоде и выявлении аденоматоза эндометрия назначают в/м 17-ОПК – по 250 мг (2 мл) один раз в неделю в течение 6 мес. При рецидиве кровотечения дозу увеличивают до 500 мг/нед. (4 мл). При сочетании миомы матки с гиперпластическим процессом в постменопаузе 17-ОПК применяют по 250 мг один раз в неделю в течение 6– 12 мес, а при аденоматозе – по 500 мг/сут. в течение 12 мес. При отсутствии эффекта показано хирургическое лечение.
Синтетические прогестины (СПП)
Применение их основано на угнетении циклической и, в меньшей степени, базальной секреции фолиберина и люлиберина в ГГЯС с двумя вариантами конечного клинического эффекта. Это или нормализация менструального цикла вследствие ребаунд-эффекта, или прекращение менструальной функции и наступление менопаузы.
Показания:
- величина опухоли соответствует размерам 10-недельной беременности;
- межмышечное расположение узлов миомы матки;
- климактерическая дисфункция яичников длительностью до 1 года;
- сочетание миомы матки с гиперпластическим процессом в репродуктивном возрасте.
Накануне проведения терапии СПП обязательно иметь тесты функциональной диагностики (ТФД), включая биопсию эндометрия; результаты гистерографии, гистероскопии для исключения наличия субмукозного узла. Обычно проводят 3 цикла с 5-го по 25-й день сохраненного менструального цикла или с 5-го дня от момента диагностического выскабливания матки. Интервал между циклами, если не восстанавливается менструальноподобная реакция, – 7 дн. Оценивают эффект по уменьшению кровопотери, восстановлению цикла, торможению роста опухоли в пределах от 6 мес. до 3 лет. Длительное применение СПП приводит к регрессивным изменениям эндометрия и его нормализации. Следует помнить, что изменения эндометрия при лечении СПП отстают во времени от клинической картины. При выборе препарата важно учитывать не только возраст и фенотип женщины, но и соотношение компонентов в СПП. Длительность лечения СПП определяется клиническим эффектом и гистологической картиной эндометрия – после проведения 3-месячного курса лечения. Повторное обнаружение гиперплазии эндометрия служит показанием к дополнительному курсу лечения.
Кортикостероиды и гормоны гипофиза
Основанием к применению глюкокортикоидов при миоме матки является наличие признаков субклинической формы надпочечниковой недостаточности.
Показания:
- больные миомой матки с умеренно повышенной менструальной кровопотерей;
- длительность заболевания до 5 лет и выше с момента выявления опухоли;
- наличие признаков надпочечниковой недостаточности и выраженной тенденции к росту опухоли.
Преднизалон назначают по 2,5 мг/сут. с 5-го по 15-й день менструального цикла, далее с 16-го по 25-й день – гестагены по общепринятой схеме. В последний день приема гестагенов проводят однократную дегидратационную терапию (салуретики на фоне приема калия). В течение каждого календарного года больным с миомой матки и надпочечниковой недостаточностью рекомендуется 6 курсов подобной лекарственной терапии и одновременно 24 сеанса электрофореза йодистого калия с периодическим использованием малых доз гипотензивных средств.
АКТГ поддерживает гомеостаз, стимулирует глюкокор-тикоидную и андрогенную функцию коры надпочечников, угнетает продукцию ФСГ, усиливает выброс ЛГ и тем самым способствует образованию желтого тела в яичниках
и повышенной продукции прогестерона. АКТГ непосредственно и опосредованно через кору надпочечников обладает антифиброзным и антиколлагеновым действием.
Показания:
- размеры миомы матки не более 12-недельной беременности;
- возраст старше 40 лет;
- особенности локализации: интерстициальное, субсерозное расположение на широком основании узлов;
- сочетание миомы матки с хроническим воспалительным процессом в женской половой сфере или спаечным процессом в малом тазу и брюшной полости.
Противопоказания:
- сочетание миомы матки с эндометриозом;
- наличие показаний к хирургическому лечению;
- туберкулез различной локализации;
- тяжелая соматическая патология;
- язвенный процесс в желудочно-кишечном тракте и в организме вообще.
АКТГ назначают в/м через день по 25 ЕД, на курс лечения 18 инъекций (450 ЕД). Вместо АКТГ можно вводить пролонгированный препарат синактен-депо – по 1 мл (1 мг) в/м 1 раз в неделю. Обязательна проба на переносимость АКТГ (в/к вводят 2–3 ЕД АКТГ). При гипертензии лечение начинают с 10 ЕД, увеличивая с каждой последующей инъекцией дозу на 5 ЕД, и доводят ее до обычной дозы. Метод сочетают с электрофорезом с цинком в виде 5 %-го р-ра сульфата цинка на надлобковую область в течение 20 мин. Лечение курсовое, кратность курсов – 1 раз в год. На период лечения желательна диета с ограничением поваренной соли.
Агонисты (аналоги) рилизинг-гормонов лютеинизирующего гормона (ЛГ-РГ)
Это принципиально новый вид терапии больных миомой матки. Аналоги ЛГ-РГ – бузерелин, гозерелин, гестринон – декапептиды, вызывающие гипоэстрогению без эндогенного стероидного эффекта. Они вначале стимулируют гонадотропную функцию гипофиза, затем следует подавление секреции из-за нечувствительности гипофиза к стимуляции.
Показания:
- миома матки в позднем репродуктивном возрасте и пременопаузе;
- сочетание миомы матки с болевым синдромом, меноррагией, бесплодием;
- перед предстоящим оперативным вмешательством (возможность его избежания).
Бузерелин назначают подкожно на 2-й и 5-й день менструального цикла в виде ежедневных инъекций препарата в дозе 200 мкг (14 дн.), затем в виде интраназальных введений по 400 мкг 3 раза в день в течение 6 мес; сверхактивный агонист ЛГ-РГ – ежедневно подкожно в течение 3 мес. (первые 5 дн. по 500
мкг, в дальнейшем – по 100 мкг). Длительно действующий аналог ЛГ-РГ – Loladex вводят п/к в дозе 3,6 мг каждые 28 дн. в течение 6 мес. под контролем эхографии. Следует помнить, что основная особенность агонистов ЛГ-РГ – это кратковременность эффекта уменьшения размеров опухоли, поэтому показания 1 и 3 являются наиболее подходящими к данному виду терапии.
Немедикаментозное лечение
Основаниями для использования физических факторов при лечении миомы матки являются отсутствие стимулирующего влияния их на рост опухоли и большая частота побочного отрицательного действия медикаментов.
Аппаратная физиотерапия
Выбор вида физического воздействия и методики АФТ определяется целью и задачами лечения. Аутомамминизацию осуществляют с помощью того или иного физического воздействия, проводят ежедневно или через день в середине менструального цикла. Общее количество сеансов колеблется от 10 до 12, всего проводят не менее 4 курсов в году с интервалами в 1–2 менструальных цикла. При умеренных, но длительных кровянистых выделениях применяют с целью гемостаза 3–6 процедур аутомамминизации.
При преимущественном первичном поражении функции ГГЯС с повышением гонадотропной функции гипофиза показаны следующие виды физических факторов:
- гальванизация зоны «воротника» (по А. Е. Щербаку);
- эндоназальный электрофорез с витамином АКТГ с электрофорезом цинка.
При снижении гонадотропной функции гипофиза используют электрофорез меди в первую фазу менструального цикла и цинка – во вторую синусоидальным модулированным током (СМТ), электростимуляцию шейки матки (по С. Н. Давыдову).
При обострении хронического сальпингооофорита назначают электрофорез химотрипсина или других ферментов. При наличии остаточных явлений сальпингооофорита в комплекс лечения включают СМТ-электрофорез цинка (2 курса по 15 процедур, интервал между курсами 1 мес, с последующей поддерживающей терапией в течение 2–3 лет). При сочетании болевого синдрома с меноррагией показано переменное магнитное поле (ПеМП) – 10–12 процедур по 10 мин, напряженность 200 Э, 2–3 курса, перерыв между курсами 2–3 мес. С целью профилактики роста опухоли при предполагаемых первичных изменениях в миометрии широко показаны последовательно эндоназалъная гальванизация (2 курса) и электростимуляция шейки матки (3 курса). При наличии данных за вторичные изменения миометрия используют сочетайный электрофорез йода и цинка (2 курса) или йода (3 курса), дополняемый иногда индуктотермией.
Бальнеотерапия
Должна быть строго дифференцированной с учетом ряда факторов. Жемчужные ванны показаны при преобладании вегетососудистых нарушений, хронической гипоксии вследствие анемии; радоновые ванны и влагалищные орошения – при терапии миомы матки в любом возрасте, размер опухоли при этом не должен превышать срока 12-недельной беременности.
Противопоказания к применению радона:
- маточные кровотечения по типу метроррагии любой этиологии;
- овариальная гипофункция на почве эндокринопатий (акромегалия, болезнь Иценко – Кушинга);
- обострение воспалительного процесса в женских половых органах;
- другие общеизвестные противопоказания к радонотерапии.
Основанием для использования радоновых вод при миоме матки служат:
- оказание гемостатического эффекта;
- угнетение в повышенных концентрациях функции гонад;
- нормализация менструального цикла;
- улучшение деятельности ряда функциональных систем;
- прекращение роста опухоли.
Влагалищные орошения радоновыми водами проводят при концентрации 500 единиц Махе с температурой воды 36-38 градусов Цельсия. Продолжительность процедуры 20–30 мин ежедневно, курс – 15–18 орошений. Радоновые ванны применяют с концентрацией радона 200 единиц Махе, температурой воды 36–37 °С, экспозиция – 10 мин. Первые 2–3 ванны проводят через день, в дальнейшем (при хорошей переносимости) – по схеме: два дня ванна, день – перерыв, курс лечения – 10–12 ванн.
Йодобромные ванны показаны при миоме матки с длительным (более 5 лет) сопутствующим воспалительным процессом.
Санаторно-курортное лечение
Больным с небольшими размерами опухоли не противопоказано. Предпочтительны источники с радоновыми и йодобромными водами (Белокуриха, Пятигорск, Мироновка, Джеты-Огуз, Красноугольск, Усть-Кут, Хмельник, Цхалтубо).
Иглорефлексотерапия
Показана при миоме матки, сопровождающейся нарушениями менструальной функции (мено-, метроррагия).
Лазерная и крикструкция эндометрия
Рекомендуют женщинам с миомой матки и меноррагиями в премено-паузе, репродуктивном возрасте при нежелании иметь детей, противопоказаниях к экстирпации матки. Используют углекислотный лазер, АИГ-Л^-лазер, аргоновый лазер (большие мощности). Излучение подводят волоконным (кварцевым) световодом через эндоскоп. Коагуляцию эндометрия осуществляют лазером с рогов матки, передней, задней стенки. Глубина воздействия – 1,2–2 мм, экспозиция – 1–3 с, мощность лазера – 50–75 Вт. После лечения возникает бесплодие (в репродуктивном возрасте). Метод позволяет при меноррагиях избежать в определенном проценте случаев хирургического вмешательства.
Лучевая терапия
Используется редко, в связи с небольшой эффективностью, а также из экологических соображений. Метод не всегда показан женщинам репродуктивного возраста.
Фитотерапия
Используют различные варианты прописей и сборов. Пропись 1. Картофель, клубни для сока (лучше розовый сорт). Моют, очищают, трут на терке, отжимают через марлю. Принимают по утрам натощак по 1/3–1/2 стакана ежедневно в течение 6 мсс. Через 4 мес. курс повторяют. Для улучшения вкусовых качеств добавляют поваренную соль, томат-пасту. Сбор 2. Крапивы трава – 10,0, крушины кора – 10,0. Заливают 500 мл воды, кипятят 5 мин, настаивают 20 мин, процеживают. Принимают по 150 мл утром и вечером до гемостаза (гемостати-ческий эффект при меноррагиях). Сбор 3. Крапивы трава– 5,0, подорожника трава – 5,0, тысячелистника трава – 5,0. Заливают 500 мл кипятка, кипятят 5 мин, настаивают, процеживают. Принимают по 150 мл 2 раза в день до гемостаза или во время обильных месячных*(прием начинают за 2 дня до их начала и продолжают не менее 10 дн.). Повторяют циклично в течение 6–8 мес. Сбор 4. Водяного перца трава – 4,0, пастушьей сумки трава – 4,0, спорыша трава – 4,0. Заливают 500 мл воды, готовят и принимают идентично сбору 3. Сбор 5. Пустырника трава – 3,0, боярышника плоды – 2,0, зверобоя трава – 2,0, ромашки цветки – 2,0, тысячелистника трава – 1,0, ноготков цветы – 1,0, крушины кора – 2,0, шиповника плоды – 4,0, бессмертника трава – 3,0. Смесь заливают 450 мл кипятка, настаивают 10–12 ч, процеживают, отжимают. Принимают по 100 мл 3 раза в день за час до еды, 3 мес. подряд. Показано женщинам, страдающим миомой матки в сочетании с экстрагенитальной патологией (болезни желудочно-кишечного тракта, печени, желчных путей). Сбор 6. Спорыша трава – 15,0, шиповника плоды – 5,0. Смесь заливают 700 мл кипятка, настаивают 20 мин. Принимают по 150 мл 3 раза в день при сочетании миомы матки и заболеваний печени и желчных путей. Сбор 7. Аира корневище – 2,0, полевого хвоща трава – 1,0, зверобоя трава – 2,0, шиповника плоды – 5,0, пустырника трава – 3,0, боярышника плоды – 2,0, мать-и-мачехи лист – 1,0, девясила корень – 1,0. Смесь заливают 500 мл кипятка, настаивают 20 мин, процеживают. Принимают по 100 мл 3 раза в день. Показано при сочетании беременности и миомы матки. Кроме того, используют сборы при гипсо-полименорее и миоме матки (см. ДМК).
Хирургическое лечение
Показания (определяются величиной или локализацией узлов, клиническими проявлениями и сочетаниями с другой генитальной и экстрагенитальной патологией):
- быстрый рост опухоли (увеличение размеров опухоли на 3–4 нед. за год наблюдения), указывающий на возможность малигнизации;
- размеры опухоли, соответствующей сроку 13–14-недельной беременности у женщин старше 40 лет и 12-недельной беременности у женщин в возрасте до 40 лет;
- рост опухоли в период менопаузы;
- субмукозная локализация миоматозного узла;
- шеечная локализация миомы матки;
- перешеечное, низкое расположение миоматозного узла с клиническими проявлениями или узлы достаточно большого размера (6 нед. и более беременности);
- рождающийся или родившийся субмукозный миоматозный узел;
- субсерозная миома матки (узловатая) с тенденцией к перекруту узла на ножке;
- интралигамтарная форма миомы матки с нарушением функции смежных органов;
- некроз миоматозного узла любой локализации;
- миома матки с нарушением функции смежных органов;
- менометроррагии (при небольших размерах опухоли), не поддающиеся консервативному лечению;
- сочетание миомы матки и генитального эндометриоза;
- сочетание миомы матки с неправильным положением гениталий (смещениями);
- сочетание миомы матки с рецидивирующими гиперпластическими процессами в эндометрии.
Виды хирургических операций при миоме матки определяются возрастом больных, величиной и локализацией узлов и характером клинических проявлений. Операции могут быть радикальными и консервативно-пластическими, с двумя видами оперативного доступа: брюшностеночным и влагалищным.
Преимущества первого вида доступа:
- возможность полноценной ревизии внутренних гениталий и органов брюшной полости;
- уверенность в достижении полного гемостаза;
- возможность удаления любого варианта опухоли;
- доступность выполнения других оперативных вмешательств на других органах брюшной полости.
Влагалищный доступ используют реже при:
- удалении опухоли небольших размеров;
- наличии специальных показаний (экстирпация маткитация матки; консервативно-пластическая операция с пластикой эндометрия (лоскутный метод); дефундация и срединная резекция матки.
Наиболее показана консервативная миомэктомия (паллиативная операция) у женщин в возрасте до 45 лет. В дальнейшем целесообразно проводить больным восстановительное, а впоследствии и профилактическое лечение.
Достоинства консервативной миомэктомии: не приводит к увеличению частоты ранних послеоперационных осложнений; не ухудшает общего состояния больных; не снижает генеративную функцию, а в ряде случаев способствует наступлению беременности, когда единственной причиной бесплодия является миома матки.
После консервативной миомэктомии отсутствует гарантия возможного рецидива опухоли, особенно при следующих ситуациях: наличии множества миоматозных узлов; сочетании миомы матки с внутренним эндометриозом; у женщин более молодого возраста. При этом возможность сохранения генеративной функции у молодой женщины более значима, чем риск рецидива опухоли, и делает консервативную миомэктомию оправданной. Принципиально новым положением в консервативно-пластической хирургии матки является разработка и внедрение в клиническую практику реконструктивно-пластической операции с сохранением маточных сосудов у молодых женщин с миомой матки. Цель – профилактика анатомических изменений и нарушений функции яичников, расстройств гомеостаза.
Показания и условия к операциям:
- кровотечение;
- быстрый рост опухоли;
- молодой возраст женщины (до 45 лет);
- размер опухоли до 12–13-недельной беременности.
Для проведения реконструктивно-пластических операций при миоме матки используют С02-лазер (установка «Ромашка-2», максимальная мощность – 20 Вт, минимальный диаметр луча в точке фокуса – 0,4–0,5 мм). Разрезы на матке осуществляют фокусированным лазерным лучом мощностью 16–20 Вт при плотности мощности (ПМ) на тканях от 150 до 15 900 Вт/см2. В зависимости от локализации миоматозных узлов разрезы выполняют в области дна матки, на передней и задней стенках, в перешеечной области. При удалении единичных узлов предпочтительно продольное направление разрезов. При множественной миоме матки направление разреза зависит от расположения наибольшего по размерам узла. Узлы после рассечения серозного или серозно-мышечного слоя маточной стенки С02-лазером вылущивают тупым путем. В отдельных случаях с целью дополнительного гемостаза ложе миоматозного узла обрабатывают расфокусированным лазерным лучом с ПМ 500–600 Вт/см. Небольшие миоматозные узлы (диаметр 0,5–0,8 см) испаряют целиком фокусированным лазерным лучом без дополнительного гемостаза.
Ведение больных миомой матки с нарушением питания в опухоли
Основные принципиальные положения; срочная лапаротомия – показана в случаях диффузного перитонита или сочетания с другой патологией гениталий, требующей неотложной хирургической помощи; интенсивная терапия, которая позволяет проводить отсроченные операции после клинического дообследования и необходимой подготовки больных. Некротические изменения в миоматозных узлах не могут служить показанием к экстирпации матки. Наиболее приемлемый объем операции – консервативная миомэктомия при наличии отдельных субсерозных узлов или надвлагалищная ампутация матки. Основанием для расширения объема операции при данной патологии являются изменения шейки матки или эндометрия.
Реабилитация
Начинают ее в хирургическом стационаре и продолжают в женской консультации. Основная цель – ликвидация воспалительных процессов в малом тазу после операции, уменьшение риска развития вегетоневротических расстройств, атеросклероза, дисгормональных заболеваний гормонально-зависимых органов, соматических заболеваний, ликвидация бесплодия.
Выделяют три этапа реабилитации при миоме матки после операции: 1-й этап (3–6 мес. после операции). Цель – коррекция послеоперационных осложнений, воспалительных процессов в малом тазу, выявленных при операции эндометриоидных гетеротопий. Средства: антибактериальная терапия, антикоагулянты, ферменты, СПП, АФТ (электрофорез, ультразвук, вибромассаж); 2-й этап (7–12 мес. после операции). Цель – лечение вегетоневротического синдрома, обменно-эндокринных нарушений, коррекция гениталъных и экстрагенитальных заболеваний. Средства: малые нейролептики, транквилизаторы, витамины, по показаниям – дегидратационная и кардиальная терапия, водолечение, ЛФК, АФТ, сбалансированная диета; 3-й этап (13– 24 мес. после операции). Цель – коррекция нарушений обмена веществ. Средства: сбалансированная диета, витамины, водолечение, ЛФК.
Из других мер реабилитации рекомендуется следующее:
- Во время операции: рациональная схема направления разрезов, соответствующая ходу кровеносных и лимфатических сосудов, мышечных пучков, нервных стволов, уменьшающая кровопотерю и улучшающая репарацию; замена по возможности дефундации и высокой надвлагалищной ампутации матки межтрубной резекцией матки или сохранение маточных сосудов.
- После операции: средства улучшения микроциркуляции, уменьшения неизбежного раневого воспаления (препараты кальция, аскорбиновая кислота, метилурацил, ультразвук), средства профилактики рецидивов миомы, восстановления менструальной функции (профилактическая электростимуляция шейки матки в течение 4–6 мес. после операции; хориогонин).
В Российском научном центре перинатологии, акушерства и гинекологии восстановительное лечение после оперативного лечения больных миомой матки проводят с учетом деления последствий оперативного вмешательства на ранние и отдаленные. Они соответствуют катаболической и анаболической фазам послеоперационного периода. Лечение также этапное:
1-й этап – комплекс раннего восстановительного лечения, проводимого сразу же после удаления миомы матки. Он включает в себя: восстановление объема циркулирующей крови (особенно эритроцитов); антианемическое лечение в зависимости от уровня гемоглобина, крови и сывороточного железа; витамины (аскорбиновая кислота 5 %-й р-р – по 1 мл в/м 1 раз в сутки, группа В, фолиевая кислота 1–2 г/сут.); препараты калия (оротат, хлорид, аспаркам); повышение сопротивляемости организма к стрессу (растительные седативные средства, транквилизаторы, малые нейролептики). Комплексная профилактика и лечение обострений воспалительных процессов в области малого таза: а) общепринятые схемы антибактериальной терапии с учетом чувствительности микрофлоры; б) после ликвидации острых явлений – протеолитические ферменты, растительные антисептики (микроклизмы календулы, шалфея, ромашки, хлорофиллипта), по показаниям АФТ (электрофорез цинка, йода, ПеМП, ультразвук), синтетические прогестины в течение 3–6 мес. по 21-дневной схеме, начиная с первого после операции менструального цикла. Цель назначения СПП– профилактика рецидива, выявленного во время операции сопутствующего эндометриоза;
2-й этап – индивидуально составленная программа реабилитации, направленная на профилактику осложнений или неблагоприятных отдаленных последствий. Главное условие для ее реализации – учет сроков их проявления после операции. Первые три месяца после операции программа реабилитации включает: консультации смежных специалистов (решение вопроса проведения лечения обострений сопутствующих хронических экстрагенитальных заболеваний); режим труда, отдыха, питания, диеты; седативную терапию; поливитамины (курсами по 20 дн. с интервалом в 10 дн.); санаторно-курортное лечение в местном санатории; рассасывающее лечение. Последнее как элемент программы преследует цели: купирование болевого синдрома; ускорение темпов восстановления функции оставленных яичников и шейки матки; урегулирование сложных эндокринных взаимоотношений в организме больных. С рассасывающей целью назначают протеолитические ферменты (свечи с лидазой по 64 ЕД ректально в течение 30 дн., или в/м вводят в течение 7 дн. по 16 ЕД, 7 дн. – по 32 ЕД, 14 дн. – по 64 ЕД лидазы); АФТ (СМТ или ДДТ-электрофорез цинка, йода 2 курса по 20 процедур с 4–6-недельным интервалом; в дальнейшем – ультразвук по общепринятой методике; водолечение – радоновые, йодобромные воды); ЛФК.
Реабилитация через 6 мес. после операции
Осуществляется комплексно. Для коррекции вегетоневротических нарушений используют индивидуально подобранные дозы нейролептиков (назначают на ночь) в сочетании с микродозами транквилизаторов (первая половина дня), другими седативными препаратами (общая длительность нейротропной терапии в среднем 3–4 мес. с интервалом в 1– 1,5 мес). Из АФТ применяют общую франклинизацию (4–5 процедур), далее се сочетают с гальванизацией шейно-ли-цевой или воротниковой зоны (по 15 процедур); центральную электроанальгезию или электросон (12–15 процедур); ежедневный контрастный душ, жемчужные, йодобромные, радоновые, хвойные ванны; санаторно-курортное лечение. По показаниям проводят коррекцию гинекологических и экстрагенитальных заболеваний.
При дисгормональных заболеваниях молочных желез назначают препарат йода в сочетании с витамином А (3–6 курсов по 20 дн. каждый с 10-дневным перерывом между ними).
Для устранения обменных нарушений в организме показаны: режим питания (молочно-растительная диета); поливитамины; гипохолестеринемические средства (бста-ситостерин – по 6–8 г/сут. в течение 1–2 мес; мисклерон – по 0,75 г/сут. в течение 20 дн., курс прерывистый (4–6) с интервалом в 1 мес; продектин – по 0,75 г/сут. в течение 2–4 мес; диоспонин – по 200 мг/сут. в течение 10 дн. (3–4 курса с 5-дневными интервалами). Данные препараты способствуют ослаблению проявлений сопутствующих заболеваний (атеросклероз, гипертоническая болезнь); одновременно назначают ненасыщенные жирные кислоты (эссенциале, липостабил – по 2–3 капсулы 3 раза в день в течение 3 мес; подсолнечное масло и другие масла – соевое, хлопковое, оливковое, кукурузное). В более отдаленные сроки после операции показан вышеописанный комплекс (после 6 мес) в виде прерывистых курсов (преимущественно в весенне-осеннее время). При недостаточном эффекте и выраженности вегетоневротических расстройств его дополняют гормональными препаратами – прерывистыми курсами (3–6 мес. каждый).
Для гормональной терапии используют:
- сочетание эстроген/андроген 1:50 в виде масляных растворов в/м ежемесячно в течение 6 мес. с повторением курса после 3-месячного перерыва (данная схема наиболее рациональна);
- синтетические прогестины в микродозах (1/4–1/8 табл.) от суточной контрацептивной; схему определяют особенностями менструальной функции: при сохранении ее – по 21-дневной схеме; при отсутствии – ежедневно в течение 3–6 мес;
- при сочетании синдрома вегетоневротических расстройств с атрофией гениталий наиболее показаны конъюгированные эстрогены (премарин – по 1–2 мг/сут. в течение 2–3 мес, овестин, ливиал – на протяжении 2–3 мес).
В группах риска возникновения миомы матки (психоэмоциональные нарушения, экстравертированная направленность личности, сильный неуравновешенный тип, слабый тип нервной системы, перенесенные и сопутствующие заболевания печени, аппендэктомия, хронический колит, ожирение, позднее менархе, первичное бесплодие, синдром застойного малого таза, хронические воспалительные процессы гениталий, типерполименорея, миома матки и (или) поздняя менопауза у родственниц в современнных условиях проводят 2-месячный курс профилактического лечения. Он включает регламентированную диету, адаптогены (элеутерококк, метилурацил), эндоназальный электрофорез с 1 %-м раствором новокаина.